Болезнь Крона
 |
 |
 |
Содержание
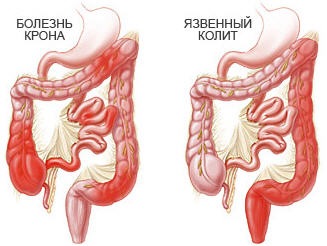
Болезнь Крона (БК) — это неспецифическое воспалительное поражение различных отделов желудочно-кишечного тракта, характеризующееся сегментарностью, рецидивирующим течением с образованием воспалительных инфильтратов и глубоких продольных язв, которые нередко сопровождаются кровотечением, перфорацией, образованием наружных и внутренних свищей, стриктур и перианальных абсцессов. Поражение при болезни Крона может локализоваться в любом отделе — от полости рта до анального отдела прямой кишки.
Но наиболее часто поражаются толстая кишка и терминальный отдел подвздошной кишки.
Заболевание впервые описал Crohn в 1932 г. Частота возникновения составляет 2—4 случая на 100000 жителей в год, распространенность — 30— 50 больных на 100 000 жителей.
Актуальность проблемы болезни Крона обусловлена как медицинскими, так и социальными причинами. Социальный аспект связан с постоянно возрастающей первичной заболеваемостью, которая достигает 5,9—10 новых случаев на 100 000 населения в год. При этом наибольшая часть впервые заболевших — это люди молодого, наиболее трудоспособного возраста (18—40) лет. Выживаемость при болезни Крона составляет 87% после 10 лет болезни, 75% — после 20 и 65% — после 30 лет болезни.
Распространенность болезни Крона
Медицинский аспект проблемы состоит в отсутствии четких представлений об этиологии заболевания, его патогенезе, частом рецидивировании, непрогнозируемом течении, отсутствии эффективных методов консервативного лечения, калечащем эффекте радикальных операций, в то время как 70—80% пациентов с БК нуждаются в хирургическом лечении в течение первых 15 лет.
Этиология болезни Крона
Наиболее широко обсуждается инфекционная природа заболевания.
Предполагается связь болезни Крона с вирусами, хламидиями, иерсиниями, нарушениями микробиоценоза кишечника. Однако первопричинная роль какого-либо инфекционного фактора в возникновении болезни Крона остается в настоящее время недоказанной. Высокими остаются проценты послеоперационной летальности и рецидивов после хирургических вмешательств. У 30% пациентов с БК наблюдаются тяжелые внекишечные проявления, которые как результат иммунозависимого процесса иногда возникают раньше, чем основные симптомы, и развиваются независимо от них.
Определенную роль играют генетические факторы. Приблизительно в 17% случаев болезни Крона выявляется среди ближайших родственников больного.
Патогенез болезни Крона
В патогенезе болезни Крона ведущая роль отводится аутоиммунным механизмам. При этом заболевании развивается аутоиммунный процесс, вырабатываются антитела класса IgG к желудочно-кишечному тракту (к толстому кишечнику) и появляются лимфоциты, сенсибилизированные к антигенам слизистой оболочки толстой кишки. Развивается воспалительный процесс в пищеварительном тракте с появлением язв, некрозов, кишечных кровотечений, выраженной интоксикации и других симптомов заболевания. Характерно для болезни Крона частые внекишечные проявления, обусловленные аутоиммунными механизмами.
Возникновение воспалительного процесса и изъязвлений в пищеварительном тракте приводит к интоксикации, профузным поносам, кишечному кровотечению, анемии, потере массы тела, диспротеинемии, нарушениям электролитного обмена.
Симптомы болезни Крона
Клиническая картина зависит от локализации и распространенности процесса, от варианта течения — острое или хроническое.
Острая форма наблюдается реже. Клиническими признаками болезни Крона при острой форме являются:
• тошнота, рвота;
• нарастающие боли в правом нижнем квадрате живота;
• понос, нередко с примесью крови;
• метеоризм;
• повышение температуры тела, часто с ознобом;
• утолщенный болезненный терминальный отрезок подвздошной кишки;
• лейкоцитоз, увеличение СОЭ.
Хроническая форма болезни Крона встречается наиболее часто. Ее проявления различны в зависимости от локализации воспалительного процесса.
При локализации в толстой кишке (гранулематозный колит) основные клинические симптомы будут такими: боли в животе схваткообразного характера, возникающие после еды и перед дефекацией. Боли локализуются по ходу толстого кишечника (в боковых и нижних отделах живота). Возможны также постоянные боли при движениях, наклонах туловища (обусловлены развитием спаечного процесса).
Выраженная диарея (жидкий или кашицеобразный с гул до 10—12 раз в сутки с примесью крови). У некоторых больных бывают выраженные позывы к дефекации ночью или утром.
Изменения кожных покровов: бледность, сухость кожи, снижение ее тургора и эластичности.
У 80% больных отмечаются анальные трещины. Имеются особенности, отличающие их от обычных трещин: различная локализация, часто множественный характер, значительно меньшая болезненность, вялость грануляций, отсутствие ригидных рубцовых краев, спазма сфинктера.
При осмотре живота выявляется снижение тонуса мышц передней брюшной стенки, пальпация по ходу толстой кишки сопровождается болезненностью. Сигмовидная кишка определяется в виде жгута, что объясняется инфильтрацией ее стенки. При пальцевом исследовании, если в процесс вовлекаются стенки анального канала, пальпируются отечные ткани. При наличии трещин и свищей, особенно с обширными гноимыми ишиоректальными затеками, возможна полная деструкция волокон жома. После того как извлекается палец из ануса, наблюдается зияние его и подтекание кишечного содержимого, обычно гнойно-кровянистого характера.
Важным диагностическим признаком является наличие свищей, связанных с кишечником, и инфильтраты брюшной полости. Свищи могут быть внутренними (межкишечными, желудочно-кишечными, кишечно-пузырными и др.) и наружными, исходящими из различных участков пищеварительного тракта.
Причиной образования свищей является трансмуральный воспалительный процесс с вовлечением серозного покрова, обусловливающего образование спаек между близлежащими органами. Свищи при болезни Крона даже при длительном существовании редко сопровождаются рубцеванием и чаше всею бывают окружены инфильтрированными тканями с полиповидно измененной, инфильтрованной слизистой оболочкой в области внутреннею отверстия и вялыми «губовидно-выступающими» наружу грануляциями вокруг наружного отверстия.
В зависимости от локализации патологического процесса различают илeoколит, колит, анальную форму. Процесс может захватывать один или несколько участков кишки и протекать по типу язвенного или свищевого варианта.
Локализация процесса в тонкой кишке.
При местных симптомах наблюдаются периодические, а позже постоянные боли (при поражении 12-перстной кишки — в правой эпигастральной области, тощей кишки — в левой верхней и средней части живот, подвздошной кишки — в правом нижнем квадрате живота).
Стул полужидкий, жидкий, пенистый, иногда с примесью слизи, крови. При пальпации живота отмечается болезненность и опухолевидное образование в терминальном отделе подвздошной кишки, при поражении остальных отделов — боли в околопупочной области.
При стенозировании кишки - признаки частичной кишечной непроходимости (схваткообразные боли, тошнота, рвота, задержка газов, стула).
Формирование свищей внутренних, обрывающихся в брюшную полость (межпетлевых, между подвздошной и слепой кишкой, желчным и мочевым пузырем) и наружных, открывающихся в поясничную и паховые области.
Возможны кишечные кровотечения.
Общие симптомы обусловлены интоксикацией и синдромом мальабсорб¬ции и включают: слабость, недомогание, снижение работоспособности, повы¬шение температуры тела до субфебрильной, похудание, отеки (за счет потери белка), гиповитаминоз (кровоточивость десен, трещины в углах рта, пеллагрозный дерматит, ухудшение сумеречного зрения), боли в костях и суставах (обеднение солями кальции), трофические нарушения (сухость кожи, выпаде¬ние волос, ломкость ногтей), недостаточность надпочечников, щитовидной железы, половых желез (нарушение менструации, импотенция), паращитовидных желез, гипофиза (полиурия с низкой плотностью мочи, жажда).
Существует четыре основных типа регионарного энтерита.
1. Воспалительный.
2. Обструктивпый.
3. Диффузный еюноилеит.
4. Абдоминальные свищи и абсцессы.
Воспалительный характеризуется болью в правом нижнем квадранте живота и болезненностью при пальпации этой области, что при выраженной симптоматике напоминает острый аппендицит.
Обструктивный развивается при стенозировании кишечника, появляемся симптоматика рецидивирующей частичной непроходимости с сильными спастическими болями в животе, его вздутием, запором и рвотой.
Диффузный еюноилеит характеризуется болями в правой подвздошной области, болезненностью при пальпации в околопупочной и подвздошной области; иногда симптоматикой частичной кишечной непроходимости; постепенно развивается снижение массы тела и даже выраженное истощение.
Абдоминальные свищи и абсцессы обнаруживаются обычно на поздних стадиях болезни, сопровождаются лихорадкой, болями в животе, общим истощением.
Сочетанное поражение толстой и тонкой кишки.
БК проявляется сочетанием симптомов, присущих терминальному илеиту, и симптомов поражения толстой кишки. При локализации патологического процесса в подвздошной кишке и правых отделах толстой кишки преобладают боли в правой половине живота и субфебрильная температура тела; у части больных наблюдается симптомы мальабсорбции. При диффузном поражении толстой кишки в сочетании с поражением терминального отдела подвздошной кишки в клинической картине доминирует симптоматика тотального колита.
Локализация в верхних отделах желудочно-кишечного тракта.
Клиническая картина ЬК с локализацией типологического процесса в пищеводе, желудке. 12-перстной кишке на начальных этапах напоминает клинику, соответственно, хронического эзофагита, хронического гастрита, дуоденита. При поражении желудка и 12-перстной кишки клинические проявления могут быть сходны с клиникой язвенной болезни желудка и 12-перстной кишки, причем в рвотных массах часто бывает примесь крови. По мере прогрессирования заболевания присоединяются слабость, субфебрильная температура тела, похудание, анемия.
Внекишечные формы проявления болезни Крона. Они подразделяются па 3 основные группы.
1 Проявления, соответствующие активности патологического процесса в кишечнике, обусловленные иммунобиологическими процессами и активацией микробной флоры: периферический артрит, эписклерит, афтозный стоматит, узловая эритема, гангренозная пиодермия. Все эти осложнения наблюдаются чаще при поражении толстого кишечника.
2. Проявления, которые связаны предположительно генетически с генотипом HLA H27: анкилозируюший спондилоартриг, сакроилеит, увеит, первичный склерозирующий холангит.
3. Поражения, непосредственно связанные с патологией самого кишечника: почечные камни, возникающие с нарушением обмена мочевой кислоты, ощелачивания мочи и избыточностью всасывания в кишечнике оксалатов, синдром мальабсорбции, желчные камни, образующиеся в связи с нарушением реабсорбции желчных солей в подвздошной кишке, вторичный амилоидоз, развивающийся на фоне длительного воспалительного и гнойною процесса.
Степени активности и тяжести течения болезни Крона
В последние годы было создано немало индексов для объективной оценки степени активности и тяжести течения БК. Наиболее широкое распространение получил Бэста-индекс активности БК. Он включает 8 критериев: боль и животе, число случаев жидкого и мягкого стула, общее состояние, наличие внекишечных проявлений, повышение температуры тела, употребление пациентом противодиарейных препаратов, наличие инфильтрата в брюшной полости, гематокрит и снижение массы тела.
В 1990 г. предложили Голландский индекс, который состоит почт исключительно из объективных данных (пол, масса тела, наличие внекишечных проявлений, предыдущие резекции кишечника, СОЭ, уровень альбумина) и немного субъективных критериев (наличие пальпируемого инфильтрата в брюшной полости, диарея).
Европейским союзом по изучению болезни Крона разработаны европейский индекс активности и тяжести болезни Крона.
Диагностика болезни Крона
При болезни Крона широко применяют лабораторную диагностику.
Рутинный анализ крови дает немало информации о состоянии пациента с болезни Крона. Повышение СОЭ и увеличение количества тромбоцитов отражает активность болезни Крона; снижение гематокрита, уровня гемоглобина, сывороточного альбумина и железа — важные маркеры потери крови, тяжести течения болезни Крона и состояния питания пациента. Важную информацию об активности болезни Крона дают данные определения уровня сывороточных белков острой фазы (С-реактивный белок, серозомукоид, альфа 2-глобулин). Таким образом, повышение уровня белков острой фазы является не только свидетельством активного воспаления, но и косвенным доказательством активности воспаления в стенке кишки даже в фазе клинической ремиссии и фактором прогнозирования течения болезни Крона.
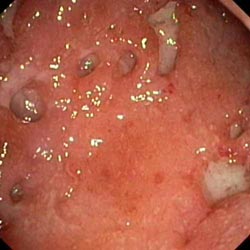
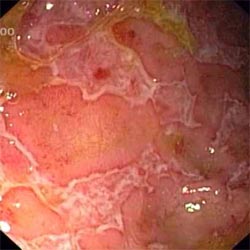
Эндоскопическое обследование при болезни Крона с выполнением биопсии и последующим гистологическим исследованием является наиболее информативным и важным методом диагностики и дифференциальной диагностики болезни Крона. Однако значение эндоскопии в определении активности, степени тяжести и прогнозировании течения болезни Крона невелико, так как корреляция между эндоскопической и клинической картиной течения болезни незначительна. Нет четкой зависимости и между данными эндоскопических и гистологических исследований: нередко в биоптатах из визуально неизмененной слизистой оболочки обнаруживают морфологический субстрат болезни Крона — гранулему. Эндоскопическая картина зависит от периода и активности процесса. В начальной стадии заболевания на фоне тусклой (не блестящей) слизистой оболочки видны эрозии-афты, окруженные белесоватыми грануляциями. На стенках кишки в просвете ее видны слизь и гной. По мере прогрессирования заболевания и нарастания активности процесса слизистая оболочка неравномерно утолщается, приобретает белесоватый вид, появляются большие язвы (поверхностные или глубокие), чаше продольно расположенные, отмечается сужение просвета кишки. В дальнейшем на месте язв-трещин образуются рубцовые сужения.
При микроскопическом исследовании биоптатов слизистой оболочки, биопсия должна проводиться так, чтобы в биоптат попал участок подслизистого слоя, потому что при болезни Крона процесс начинается именно в нем и далее распространяется трансмурально.
Особенности патологического процесса при микроскопии следующие:
• поражается в большей степени подслизистый слой, в меньшей степени — слизистая оболочка;
• воспалительно-клеточный инфильтрат представлен лимфоцитами, плазматическими клетками, гистиоцитами, эозинофилами, на фоне которых определяются саркоидоподобные гранулемы с гигантскими клетками Лангерганса.
Рентгенологическое исследование при болезни Крона: ирригоскопия производится при отсутствии ректального кровотечения. Характерными признаками болезни Крона являются:
• наличие нормальных участков кишки между пораженными сегментами;
• неровный контур кишки;
• сегментарность поражения толстой кишки;
• продольные язвы и рельеф слизистой, напоминающий «булыжную мостовую»;
• сужение пораженных участков кишки в виде «шнура».
Рентгенологическое исследование тонкой кишки наиболее целесообразно производить с введением бария через зонд. Рентгенологические признаки поражения тонкой кишки те же, что и толстого кишечника.
Лапароскопия производится преимущественно с целью дифференциальной диагностики. Пораженные отделы кишечника, прежде всего терминальный отдел подвздошной кишки, выглядят гиперемированными, утонченными, отечными; отмечаются также уплотнение и увеличение мезентериальных лимфатических узлов.
Дифференциальная диагностика болезни Крона
Болезнь Крона приходится дифференцировать практически со всеми заболеваниями, протекающими с болями в животе, диареей с примесью крови и снижением массы тела, а также амебиазом, дизентерией, псевдомембранозным и ишемическим колитом, туберкулезом и раком кишечника. Форма Болезни Крона с преимущественным поражением терминального отрезка подвздошной кишки требует дифференциальной диагностики с иерсиниозом.
В этом случае важнейшим диагностическим тестом является различие титров специфических антииерсиниозных антител, диагностически значимыми считаются титры не ниже 1:160.
Особенности течения болезни Крона
Первыми макроскопическими признаками БК являются маленькие очаговые афтоидные изъявления слизистой оболочки. В дальнейшем воспалительный процесс прогрессирует и вовлекает все слои кишечной стенки, пораженная стенка кишки становится отечной, значительно утолщаемся. На слизистой оболочке пораженной кишки появляются глубокие извитые и линейные изъязвления. Наличие множественных изъязвлений с отеком слизистой оболочки между ними создает характерную картину «булыжной мостовой», что хорошо заметно при эндоскопическом исследовании. В синологический процесс вовлекаются также и соответствующие отделы брыжейки, она значительно утолщается, ее жировая ткань распространяется на серозную поверхность кишки.
Характерно увеличение мезентериальных лимфоузлов. Трансмуральное воспаление кишки, глубокие язвы, отек, фиброз обуславливают местные осложнения болезни Крона — непроходимость, наружные и внутренние спищи, абсцессы брыжейки.
Осложнения болезни Крона
К осложнениям болезни Крона относятся:
• перфорация изъязвлений;
• острая токсическая дилатация толстой кишки;
• кишечное кровотечение;
• свищи;
• стриктуры кишки.
Перфорация изъязвлений чаще бывает прикрытой в связи с поражением серозной оболочки кишки и образованием спаек с сальником и петлями кишечника.
Массивные кровотечения проявляются рвотой «кофейной гущей», меленой или алой кровью при дефекации. Кровотечения обусловлены изьязвлением кишки и повреждением крупного сосуда.
Стриктуры тонкой и толстой кишки наблюдаются приблизительно в 20— 25% случаев. Они проявляются схваткообразными болями в животе, метеоризмом, запорами, клиникой частичной кишечной непроходимости.
Как лечить болезнь Крона
Лечение заболевания сводится к подавлению активности воспалительного процесса и поддержанию ремиссии.
Нарушенное питание часто сопутствует болезни Крона. В связи с этим, обеспечение достаточной калорийности пищи, ликвидация дефицита питательных веществ, способствуют восстановлению нарушенного метаболизма и устранению недостатка массы тела. Назначают диету механически и химически щадящую с повышенным содержанием белков, витаминов, исключением молока при его непереносимости и ограниченным количеством грубой растительной клетчатки. Существенного улучшения при болезни Крона можно добиться с помощью диеты, обеспечивающей 50—70 ккал/кг массы тела, содержащей белка 1,3—2г/кг массы. При лечении таких поражений кишечника, как свищи, обструктивные процессы, синдром короткой кишки, а также при подготовке к операции и метаболическим нарушениями показано полное парентеральное питание.
Основу медикаментозной терапии составляют глюкокортикоиды, препараты 5-аминосалициловой кислоты (5-АСК), иммунодепрессанты и антиметаболиты.
Препараты 5-АСК являются патогенетическим средством, вызывают количественные изменения кишечной микрофлоры и уменьшают ее антигенное воздействие, кроме того ингибируют липоксигеназный путь превращения арахидоновой кислоты, продукты метаболизма которой являются медиаторами воспалительного процесса в кишке.
Сульфазалазин применяется в дозе 3—6 г/сут, месалазин и пентаса по 2— 4 г/сут. Салофальк — 1500 мг/сутки.
Глюкортикостероиды обладают противовоспалительным, противоаллергическим, иммуносупрессивным и антиэкссудативным свойствами. Они ограничивают транспорт гранулоцитов и лимфоцитов к месту тканевого повреждения, подавляют реакцию организма на антигены, тормозят синтез иммуноглобулинов, защищают клетки-мишени от специфического цитотоксического действия Т-лимфоцитов. Кортикостероиды нарушают процессы хемотаксиса и фагоцитоза, ослабляют действие фактора агрегации макрофагов и фактора торможения миграции. Эффект от применения стероидов наступает в течении первых 8 недель лечения, после возникновения ремиссии применять эти препараты нецелесообразно. Преднизолон — суточная доза 40—60 мг со стандартным уменьшением дозы, 6-метилпреднизолон назначается в той же дозе.
Наряду с мощным терапевтическим воздействием традиционные глюкортикоиды имеют существенный недостаток: наблюдаются выраженные побочные эффекты (задержка жидкости, кушингоидные симптомы и др.). Препаратом с минимальным системным воздействием является будесонид, суточная доза которого составляет 9 мг/сутки.
Иммуносупрессивные препараты и антиметаболиты.
В связи с развитием у части больных резистентности к проводимой терапии или возникновением у отдельных пациентов стероидной зависимости может быть оправдано раннее назначение иммуносупрессивной терапии. Азатиоприн — действие препарата основано на том, что он подавляет популяции лимфоцитов в периферической крови, снижает количество плазмоцитов в собственной слое слизистой оболочки и количество К-клеток. Назначается в дозе 2,5 мг/кг в сутки.
Метотрексат назначается по 25 мг в неделю. Целесообразно применение у пациентов, рефрактерных к терапии глюкокортикоидами. Терапия метотрексатом позволяет уменьшить дозы глюкокортикоидов, снизить концентрацию в сыворотке крови белков.
Инфликсимаб — суточная доза составляет 5, 10 или 20 мг/кг, однократно внутривенно.
Антибактериальные препараты для лечения БК назначали эмпирически, однако их эффективность достигается лишь в комбинации с глюкортикоидами (ципрофлоксацин по 500 мг 2 раза в день + метронидазол 250 мг 4 раза в день и метилпреднизолон в дозе 0,7—1,0 мг/кг).
Проведение поддерживающей терапии ставит своей целью предотвращение рецидива симптомов заболевания, снижение риска развития осложнений, необходимости госпитализации и хирургического лечения.
Для поддержания ремиссии могут быть использованы будесонид, азатиоприн, препараты 5-АСК и метотрексат.