Камни в почках (мочекаменная болезнь, нефролитиаз)
 |
 |
 |
Содержание
- Камни почки и мочеточника. Камни в почках причины
- Камни в почках механим развития
- Камни мочеточника причины
- Хронический калькулезный пиелонефрит
- Камни в почках симптомы
- Почечная колика
- Камни в почках осложнения
- Камни в почках диагностика
- Камни в почках лечение
- Камни в мочеточнике лечение
- Камни мочевого пузыря
- Камни мочевого пузыря симптомы
- Камни мочевого пузыря лечение
- Камни мочеиспускательного канала
- Камни мочеиспускательного канала лечение
Камни в почках (уролитиаз) — весьма распространенное заболевание. О давности существования уролитиаза можно судить по данным, полученным при исследовании мумии (Древний Египет 3500—4000 гг. до н. э.), в которой были обнаружены камни почек. Встречается мочекаменная болезнь почти во всех странах мира. Во многих регионах уролитиаз носит эпидемический характер, что подтверждает значение экзогенных факторов в его возникновении. Мочекаменная болезнь распространена в Казахстане, в республиках Средней Азии, Северного Кавказа, в Поволжье, на Урале, на Крайнем Севере, а также в Австрии, Нидерландах, Югославии, Греции, Турции, Сирии, Бразилии, в восточных районах США. Среди всех хирургических заболеваний почек на мочекаменную болезнь приходится 30—45 %.
В последние годы отмечается некоторое преобладание женщин среди больных уролитиазом, особенно выраженное у больных с коралловидными камнями почек. Камни в почках встречается в любом возрасте, но у детей и стариков камни почек и мочеточников отмечаются реже, а камни мочевого пузыря — чаще. Камни локализуются несколько чаще в правой почке, чем в левой; двусторонние камни почек у детей наблюдаются в 2,2—20,2 %, у взрослых — в 15—20 % случаев. Камни в почках регистрируется у детей всех возрастных групп, включая новорожденных, но чаще в возрасте 3—11 лет. У детей уролитиаз в 2—3 раза чаще обнаруживается у мальчиков.
Камни почки и мочеточника. Камни в почках причины
Причины возникновения почечнокаменной болезни (нефролитиаз) у разных больных, в том числе и у детей, различны, т. е. данное заболевание полиэтиологическое.
Согласно современным воззрениям, важное место среди причин нефролитиаза занимают врожденные патологические изменения в почках и мочевых путях, которые можно разделить на три основные группы:
1) энзимопатии (тубулопатии) — поражения проксимального и дистального канальцев;
2) пороки анатомического развития мочевых путей;
3) наследственные нефрозо- и нефритоподобные синдромы.
Энзимопатии (тубулопатии) представляют собой нарушения обменных процессов в организме или функций почечных канальцев в результате недостаточности или отсутствия какого-либо энзима, в связи с чем возникает блокада обменного процесса. Генетически обусловленные тубулопатии называют ошибками метаболизма. Наиболее распространенными в средней полосе являются следующие тубулопатии, способствующие камнеобразованию: оксалурия, цистинурия, аминоацидурия, галактоземия, фруктоземия, более редки лактоземия и рахитоподобные заболевания. Частым нарушением является уратурия, механизм которой еще недостаточно изучен.
При тубулопатиях в почке скапливаются вещества, которые идут на построение камня. Известно, что за редким исключением камни почек и мочевых путей у человека состоят из оксалата кальция, фосфата кальция, мочевой кислоты, магний-аммоний-фосфата, цистина.
Следует отметить, что оксалурия, уратурия, цистинурия, генерализованная аминоацидурия, изменения углеводного обмена могут быть не только врожденными, но и приобретенными; возникают после перенесенных болезней почек и печени (холецистит, гепатит, пиелонефрит, гломерулонефрит и др.) вследствие нарушения их функции. В этих случаях может отмечаться сочетание врожденных и приобретенных тубулопатий. Так, например, пиелонефрит, развившийся на почве врожденной оксалурии, может привести к появлению приобретенной уратурии. В результате образуются конкременты неодинакового состава в одной и той же почке в разные периоды или в различных почках одного и того же больного.
Оксалурия встречается примерно у половины больных нефролитиазом и, как правило, сопровождается пиелонефритом.
О наследственном характере заболевания свидетельствует наличие его у родственников больных. Интересно, что лишь камней почки при оксалурии состоит из оксалата кальция, тогда как большая часть — фосфатные или смешанные, состоят из оксалата и фосфата. Известно, что образование фосфатных камней связано с развитием гиперфункции околощитовидных желез, главным образом вторичного гиперпаратиреоидизма, вследствие нарушения реабсорбции фосфатов из-за отложения кристаллов оксалатов в почечной ткани или развития воспалительного процесса в ней.
При оксалатных камнях рН мочи колеблется в диапазоне 5,1 — 5,9. Установлена более высокая частота возникновения оксалатных камней у населения, проживающего в районах, где отмечается низкое содержание магния в воде и пищевых продуктах. Степень оксалурии прямо пропорциональна активности воспалительного процесса в почке.
Уратурия встречается у четверти больных почечнокаменной болезнью и нередко у их родственников, преимущественно по мужской линии. Заболевание возникает при нарушении синтеза пуриновых нуклеотидов. Мочевая кислота — конечный продукт пуринового обмена. Она выделяется в процессе клубочковой фильтрации и канальцевой секреции. В канальцах происходит также ее реабсорбция. Нормальная экскреция мочевой кислоты не превышает 800 мг/сут. Уратурия может возникать двумя путями: в результате нарушения синтеза пуринов, приводящего к повышенному образованию мочевой кислоты (в этом случае уратурия сопровождается повышением содержания мочевой кислоты в крови), и вследствие снижения реабсорбции мочевой кислоты в почечных канальцах.
Повышенное образование мочевой кислоты происходит во всех случаях, когда усиливается распад нуклеотидов, в том числе и при пиелонефрите. Прослеживается прямая зависимость степени уратурии от активности воспалительного процесса; 97 % мочекислых камней состоит из мочевой кислоты и только 3 % — из ее солей — уратов.
Генерализованная аминоацидурия встречается у большинства больных мочекаменной болезнью и примерно у половины их родственников. Ее характеризует повышенное выведение с мочой аминокислот (2,5—5,7 г/сут при норме 1—2 г). Аминоацидурия является наиболее чувствительным показателем нарушения функций проксимальных канальцев. . Генерализованная аминоацидурия отмечается при различных заболеваниях: цистинозе новорожденных, синдроме де Тони — Дебре — Фанкони, галактоземии, множественной миеломе, дефиците витамина В и др.
Суммарное содержание аминокислот в сыворотке крови при генерализованной аминоацидурии нормальное или сниженноё.
У большинства больных с коралловидными камнями почек аминоацидурия сопровождается повышением уровня аминокислот в сыворотке крови. Такой тип аминоацидурии называют аминоацидурией наполнения и относят к печеночному типу аминоацидурии.
Помимо генерализованной аминоацидурии, существуют еще специфические почечные аминоацидурии — цистинурия, глицинурйя и др.
Цистинурия представляет собой генетически обусловленное нарушение реабсорбции в почках четырех аминокислот: цистина, лизина, аргинина, орнитина. В норме 95 % отфильтрованного клубочками цистина практически не реабсорбируется в почечных канальцах. У больных цистинурией цистин практически не реабсорбируется, что ведет к снижению его концентрации в сыворотке крови на 50%. Сосуществуют два типа цистинурии: полная — нарушение реабсорбции всех четырех аминокислот и неполная — нарушение реабсорбции только трех аминокислот, чаще цистина, орнитина и аргинина.
Цистиновый камень образуется в 1 из 600 случаев цистинурии. Однако в последние годы появились сведения о более высокой частоте возникновения цистиновых камней в тех этнических группах населения, где приняты родственные браки. У всех больных цистинурией диагностируют пиелонефрит.
Из врожденных ошибок метаболизма, связанных с нарушением углеводного обмена, наиболее распространена галактоземия и фруктоземия, которые обнаруживают у 12—13 % больных нефролитиазом.
Галактоземия возникает вследствие неполного превращения галактозы в глюкозу в результате дефицита фермента галактозо-1-фосфат-уридил-трансферазы в печени и эритроцитах.
В результате поступления в клубочковый фильтрат большого количества галактозы развивается галактозурия, которая сопровождается потерями аминокислот. Избыточное содержание галактозы в крови оказывает токсическое действие «а печень, почки, роговицу глаза.
Фруктоземия состоит в непереносимости больным фруктозы вследствие недостаточности фермента фруктозо-1-фосфатальдолазы в печени, почках, слизистой оболочке кишечника.
Возникшая при этом фруктозурия сопровождается протеинурией и аминоацидурией. В крови накапливаются фруктоза и продукты ее обмена, обладающие токсическими свойствами.
Среди изменений кальциево-фосфорного обмена (рахитоподобные заболевания) основным является синдром де Тони — Дебре — Фанкони — наследственная тубулопатия, представляющая собой сочетанное нарушение реабсорбции аминокислот, глюкозы или фосфатов. Клинически этот синдром проявляется как рахит или остеомаляция. В отдельных случаях может быть нарушена реабсорбция воды, натрия, калия, уратов, белка. Синдром называют также «синдромом лебединой шеи», поскольку при морфологическом исследовании ткани почки выявляют длинный и тонкий проксимальный каналец.
Камни в почках механим развития
Многочисленные факторы, способствующие образованию камней почек на фоне тубулопатии, можно разделить на экзогенные и эндогенные, а последние — на общие (свойственные всему организму) и местные (связанные непосредственно с изменениями в почке).
К экзогенным патогенетическим факторам относят климатические и геохимические условия, особенности питания и т. д.
Более широкое распространение нефролитиаза в определенных географических зонах подтверждает значение климатических условий в его происхождении. Несомненную роль играют температура и влажность воздуха, характер почвы, состав питьевой воды и насыщенность ее минеральными солями, флора и фауна. Установлено, что у жителей жарких стран в результате усиленного потоотделения и обезвоживания организма повышается концентрация мочи, что может способствовать камнеобразованию.
Географические условия определяют характер питания населения, который в свою очередь влияет на состав мочи и ее рН.
Растительная и молочная пища способствует ощелачиванию мочи, мясная — ее окислению. Питьевая вода, перенасыщенная известковыми солями, уменьшает кислотность мочи и вызывает избыток в организме солей кальция.
Распространенность почечнокаменной болезни среди населения Заполярья объясняют полигиповитаминозом, недостатком ультрафиолетовых лучей и преобладанием в рационе мясной и рыбной пищи.
Следовательно, в формировании эндемических очагов уролитиаза экзогенные факторы играют немаловажную роль, однако несомненное значение в возникновении нефролитиаза принадлежит и состоянию организма человека — эндогенным патогенетическим факторам.
Особое место среди эндогенных факторов, способствующих развитию нефролитиаза, занимает гиперфункция околощитовидных желез (гиперпаратиреоидизм), вызывающая нарушение фосфорно-кальциевого обмена.
Гиперпаратиреоидизм — приобретенное заболевание. Известно, что экскреция фосфатов находится под контролем околощитовидных желез. Паратиреоидный гормон (паратгормон) играет двоякую роль в кальциевом обмене. С одной стороны, он усиливает выделение фосфора и уменьшает его реабсорбцию в канальцах, с другой — усиливает выделение солей кальция из костной ткани. Экскреция фосфатов увеличивается пропорционально повышению уровня паратгормона в крови. Потеря фосфатов приводит к мобилизации из костей соединений фосфора. Поскольку последние являются одновременно солями кальция, происходит освобождение кальция и повышение его концентрации в крови и моче. Появляется фосфатурия.
Различают первичный и вторичный гиперпаратиреоидизм.
Первичный гиперпаратиреоидизм (аденома околощитовидных желез) характеризуется высоким уровнем кальция в крови и моче, фосфатурией, повышением активности щелочной фосфатазы, полиурией, снижением концентрационного процесса в почке. Частота первичного гиперпаратиреоидизма у больных нефролитиазом невысокая (1—2 %). Вторичный, или компенсаторный, гиперпаратиреоидизм является следствием воспалительного процесса в почках. Однако его наблюдают и при асептическом нефролитиазе, а также при тубулопатиях, не сопровождающихся пиелонефритом. Эти поражения почки вызывают нарушение реабсорбции фосфатов и кальция в почечных канальцах, что в свою очередь приводит к компенсаторному усилению функции околощитовидной железы, гормон которой обусловливает вымывание фосфатов и кальция из костей. Вторичный гиперпаратиреоидизм характеризуется гипокальциемией. Частота вторичного гиперпаратиреоидизма высокая и составляет у больных нефролитиазом около 40 %, а при коралловидных камнях почки — около 70 %. Вторичный гиперпаратиреоидизм сопровождает тубулопатии у родственников 6 % больных.
Повышенное содержание кальция в сыворотке крови возникает также при травме кости, остеомиелите, остеопорозе, периферическом неврите, в связи с чем эти заболевания часто осложняются почечнокаменной болезнью.
К эндогенным факторам, способствующим возникновению мочекаменной болезни, относятся также нарушения нормальной функции желудочно-кишечного тракта (хронический гастрит, колит, язвенная болезнь). Это объясняется влиянием гиперацидного гастрита на кислотно-основное состояние организма, а также уменьшением выведения из тонкой кишки и связывания в ней кальциевых солей. Большое значение имеет и нарушение барьерных функций печени. Определенное значение в патогенезе камнеобразования у детей придается желудочно-кишечным заболеваниям, особенно дизентерии и токсической диспепсии, сопровождающихся длительным обезвоживанием организма ребенка. Мочекислый инфаркт новорожденных, при котором соли мочевой кислоты (не успевающие выводиться почками) осаждаются в почечных сосочках, нередко может служить началом образования конкрементов.
Наконец, важную патогенетическую роль при нефролитиазе играют местные эндогенные факторы — изменение нормального состояния почки и мочевых путей, прежде всего факторы, приводящие к застою мочи, нарушению секреции и реабсорбции составных ее элементов, развитию мочевой инфекции.
Ухудшению уродинамики способствуют врожденные аномалии почек (удвоение и дистопия почки, подковообразная почка, неврогенный мочевой пузырь при спинномозговой грыже, первичном и вторичном пузырно-мочеточниковом рефлексе у детей и т.д.), клапаны и сужения мочеточников, беременность и др. Приобретенные заболевания, вызывающие нарушение оттока мочи из почки (гидронефроз, стриктуры мочеточника, нефротуберкулез и др.), нередко осложняются образованием в ней камней.
Камнеобразованию способствует также замедление почечного кровотока, что обусловливает аноксию и некроз почечного эпителия. К этому приводят травма почки, шок, кровотечение.
Важную роль в развитии почечнокаменной болезни отводят воспалительному процессу в почке. Он способствует возникновению различных изменений функций почечной паренхимы и состояния слизистой оболочки чашечно-лоханочной системы, нарушению поверхностного натяжения между ней и мочой, вследствие чего развивается явление адсорбции. В связи с этим пиелонефрит, часто наслаивающийся на врожденные и приобретенные тубулопатии (энзимопатии), играет весьма важную роль в камнеобразовании. Это подтверждается исследованиями, в которых установлено наличие бактерий в ядре удаленных у человека мочевых камней.
Ряд микроорганизмов (стафилококк, протей, синегнойная палочка) обладает способностью расщеплять мочевину мочи, что приводит к ее ощелачиванию и выпадению в осадок солей — фосфатов. Инфекция способствует образованию камня, особенно в случаях возникновения застоя мочи, обусловленного у детей тугим пеленанием в нефизиологическом положении, обычаями носить за спиной, длительной иммобилизацией при тяжелых ожогах, травмах и т. д. Таким образом, мочевая инфекция является, несомненно, одним из важных факторов камнеобразования, особенно велика ее роль в образовании фосфатных камней, тогда как в образовании уратных и оксалатных камней почек большое значение имеют общие метаболические нарушения в организме.
Согласно современным воззрениям, у больных нефролитиазом женщин относительно большее значение имеют местные патогенетические факторы — нарушение уродинамики и развитие инфекции в связи о беременностью и гинекологическими заболеваниями («литиаз органа»), тогда как у мужчин нефролитиаз чаще развивается на почве общих обменных нарушений («литиаз организма»).
На последних этапах патогенеза камнеобразования в почке важное значение имеет характер соотношения кристаллов минеральных веществ и защитных коллоидов в моче. Этот механизм объясним в свете коллоидно-кристаллоидной теории, согласно которой в моче содержатся защитные коллоиды, препятствующие кристаллизации солей. При нарушении функции почечных канальцев в моче появляется большое количество полисахаридов и мукопротеидов, которые нарушают коллоидное равновесие. Накопление находящихся в перенасыщенном растворе мочи кристаллоидов и выпадение их в осадок с последующей кристаллизацией ведут к образованию камней.
Процесс камнеобразования (морфогенеза камня) объясняет теория матрицы. Согласно этой теории, при камнеобразовании первоначально образуется белковый остов, на котором вторично откладываются соли. Тщательные исследования структуры почечных камней показали, что ядром их всегда является органическая субстанция, которая может служить или материалом для образования всего камня (при белковых, цистиновых камнях), или (в большинстве случаев) только матрицей, на которую оседают различные соли.
Таким образом, процесс образования камней в почках и мочевых путях является сложным и многоэтапным. На фоне энзимопатий (тубулопатий), нарушений обмена веществ, играющих роль этиологических факторов, развертывается действие разнообразных экзо- и эндогенных, общих и местных патогенетических факторов.
По химическому составу различают оксалаты, фосфаты, ураты, карбонаты. Реже встречаются цистиновые, ксантиновые, белковые, холестериновые камни. Камни, как правило, слоистые, число камнеобразующих минералов не более трех, остальные минералы могут обнаруживаться в виде примесей. Камень представляет собой смесь минералов с органическими веществами.
Оксалатные камни образуются из кальциевых солей щавелевой кислоты. Эти камни плотные, черно-серого цвета, с шиповатой поверхностью. Они легко ранят слизистую оболочку, в результате чего кровяной пигмент окрашивает их в темно-коричневый или черный цвет.
Фосфатные камни содержат кальциевые соли фосфорной кислоты. Поверхность их гладкая или слегка шероховатая, форма разнообразная, консистенция мягкая. Они белого или светло-серого цвета, образуются в щелочной моче, быстро растут, легко дробятся.
Уратные камни состоят из мочевой кислоты или ее солей. Камни желто-кирпичного цвета, с гладкой поверхностью, твердой консистенции.
Карбонатные камни образуются из кальциевых солей угольной кислоты. Они белого цвета, с гладкой поверхностью, мягкие, различные по форме.
Цистиновые камни состоят из сернистого соединения аминокислоты цистина. Они желтовато-белого цвета, округлой формы, мягкой консистенции, с гладкой поверхностью.
Белковые камни образуются главным образом из фибрина с примесью солей и бактерий. Они небольшого размера, плоские, мягкие, белого цвета.
Холестериновые камни состоят из холестерина, встречаются в почке очень редко. Они черного цвета, мягкие, легко крошатся.
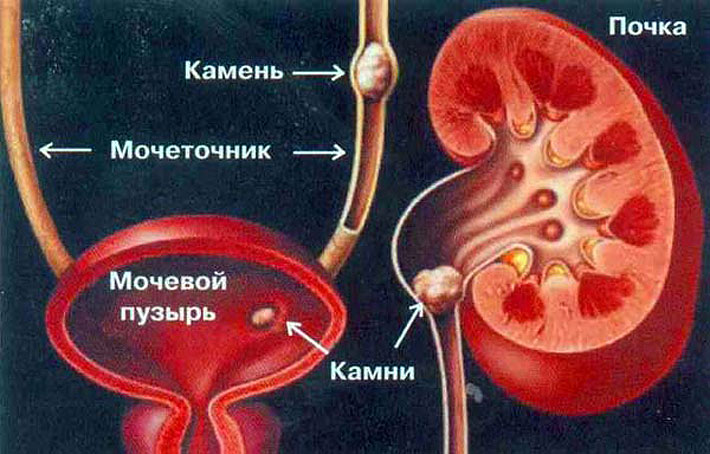
Камни почки могут быть одиночными и множественными.
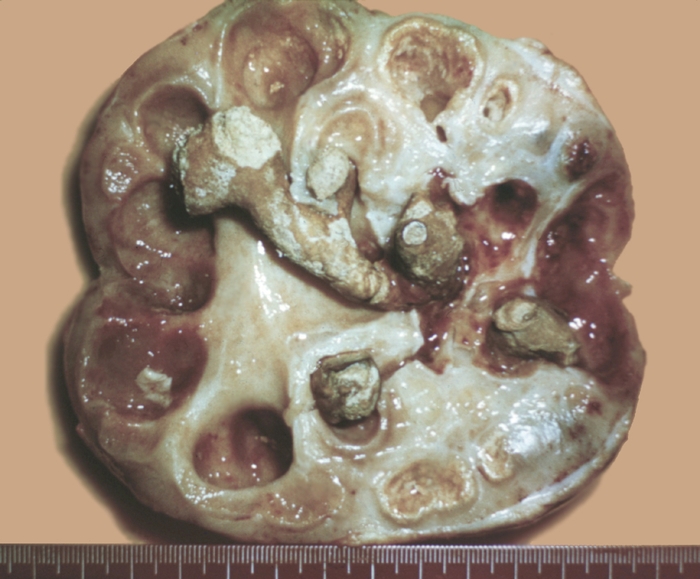
Величина их самая разнообразная — от 0,1 до 10—15 см и более, масса от долей грамма до 2,5 кг и более. Нередко камень выполняет чашечно-лоханочную систему как слепок с утолщениями на концах отростков, находящихся в чашечках. Такие камни называют коралловидными.
Камни мочеточника причины
По происхождению камни в мочеточнике практически всегда являются сместившимися камнями почек. Они разнообразны по форме и величине. Чаще встречаются одиночные камни, но бывают два, три камня и более в одном мочеточнике. Камень часто задерживается в местах физиологических сужений мочеточника; у места выхода из лоханки, при перекресте с подвздошными сосудами, в околопузырном (юкставезикальном) и интрамуральном отделах.
Патологическая анатомия. Морфологические изменения в почке при нефролитиазе зависят от локализации камня, его величины и формы, от анатомических особенностей почки.
Во многом морфологические изменения в почке обусловливаются воспалительным процессом в ней. Нередко камни возникают на фоне уже имеющегося пиелонефрита, который впоследствии усугубляется нарушением оттока мочи, вызванным камнем.
Однако и при «асептических» камнях морфологические изменения в почечной паренхиме достаточно характерны. Отсутствие инфекции в моче при ее бактериологическом исследовании не означает отсутствия в почке воспалительных изменений, которые в этих случаях носят характер интерстициального нефрита; расширение мочевых канальцев и клубочков, явления пери- и эндартериита, пролиферация межуточной соединительной ткани, особенно вокруг канальцев. Постепенно наступает атрофия почечной ткани.
Современные гистохимические и электронно-микроскопические исследования показывают, что в ткани почки при нефролитиазе происходит избыточное накопление гликопротеидов, мукополисахаридов, в том числе гиалуроновой кислоты, в межуточной ткани почки и в базальных мембранах капилляров клубочков.
Склероз и атрофия ткани, начинаясь в лоханке, переходят на межуточную ткань почки, что ведет к постепенной гибели функциональных элементов почечной паренхимы и одновременному ее жировому замещению.
Важным компонентом морфологических изменений в почке при «асептическом» нефролитиазе являются последствия нарушения оттока мочи, вызванного камнем.
Камни, расположенные в чашечках, вызывают незначительные морфологические изменения, так как они малоподвижны и нарушают отток мочи лишь из небольшого участка почки. К наибольшим изменениям приводят камни лоханки почки или мочеточника.
Эти камни, нарушая отток мочи, обусловливают повышение внутрилоханочного давления, что в свою очередь вызывает повышение давления в чашечках. Повышение давления в чашечно-лоханочной системе распространяется на канальцевую систему почки, в результате чего повышается внутрипочечное давление. Канальцы расширяются, их эпителий теряет свою функцию.
В результате нарушения кровообращения почки уменьшается клубочковая фильтрация. Лоханочно-почечные рефлюксы, возникающие при повышении внутрилоханочного давления, способствуют пропитыванию мочой межуточной ткани почки. Межуточная ткань постепенно превращается в рубцовую соединительную ткань, замещающую почечную паренхиму. При гидронефротической трансформации почка длительное время продолжает продуцировать мочу, но концентрация ее резко снижена. Наличие препятствия оттоку мочи постепенно ведет к дальнейшему растяжению лоханки, истончению ее стенки и прогрессирующей атрофии почечной паренхимы, т. е. гидронефротической трансформации.
Хронический калькулезный пиелонефрит
При «инфицированных» камнях, т. е. калькулезном пиелонефрите, воспалительный процесс распространяется от мозгового слоя к коре почки. Очаговые воспалительные инфильтраты и нагноения в интерстициальной ткани почки приводят к последующему рубцеванию, вследствие чего наступает атрофия канальцев, а затем и клубочков.
Хронический калькулезный пиелонефрит может быть причиной гнойного расплавления ткани (пионефроз). В воспалительный процесс последовательно вовлекаются сосочки (некротический папиллит), а затем более глубокие отделы почечных пирамид. В паренхиме возникают и сливаются между собой абсцессы, капсула утолщается и срастается с окружающей жировой тканью.
Почечная паренхима иногда полностью разрушается, вовлекая в воспалительный процесс паранефральную клетчатку.
Морфологические изменения в лоханке и мочеточнике при «асептических» камнях, нарушающих отток мочи, сводятся к разрыхлению слизистой оболочки, кровоизлияниям в подслизистом слое гипертрофии мышечной стенки. С течением времени развивается атрофия мышечных волокон лоханки и мочеточника и их нервных элементов, нарушается их лимфо- и кровообращение, резко снижается тонус. Лоханка расширяется, мочеточник превращается в расширенную атоничную соединительнотканную трубку, иногда до 2—4 см в диаметре (гидроуретеронефроз).
При наличии инфекции развивается воспаление в стенке лоханки и мочеточника. Постепенно в процесс вовлекается окружающая клетчатка; развиваются перипиелит, периуретерит, педункулит, мочеточник склерозируется и становится малоподвижным. На месте камня в мочеточнике могут образоваться стриктура, пролежень и даже перфорация его стенки.
Камни в почках симптомы
Наиболее характерным симптомом почечнокаменной болезни являются боли в поясничной области, особенно приступообразные (почечная колика). Наблюдаются также гематурия, пиурия, дизурия, самостоятельное отхождение камней и (редко) обтурационная анурия.
У детей, особенно раннего возраста, ни один из указанных выше симптомов не является типичным для почечнокаменной болезни. Нередко длительный срок заболевания протекает бессимптомно. Чем младше ребенок, тем менее выражены эти симптомы. У детей старшего возраста клиническая картина типична для взрослых больных.
Боль при почечнокаменной болезни может быть постоянной или интермиттирующей, тупой или острой. Локализация и иррадиация боли зависят от местонахождения камня. Большие камни лоханки и коралловидные камни почки малоподвижны и вызывают тупые боли в поясничной области. Отсутствие болевых ощущений при камнях почек бывает редко. Для почечнокаменной болезни характерна связь болей с движением, тряской ездой и т. п. Боли в поясничной области часто иррадиируют по ходу мочеточника, в подвздошную область. При продвижении камня вниз по мочеточнику последовательно меняется иррадиация болей, они начинают распространяться ниже в паховую область, бедро, яичко и головку члена у мужчин и половые губы у женщин.
Почечная колика
Наиболее характерным симптомом камней почки и мочеточника является приступ острой боли — почечная колика.
Причиной почечной колики является внезапное прекращение оттока мочи, вызванное закупоркой верхних мочевых путей камнем. Нарушение оттока мочи приводит к переполнению лоханки мочой, повышению внутрилоханочного давления, что в свою очередь вызывает раздражение рецепторов чувствительных нервов ворот и фиброзной оболочки почки. Боли нарастают ввиду нарушения микроциркуляции в почке и развивающейся гипоксии почечной ткани и нервных окончаний сплетений, иннервирующих почку.
Приступ почечной колики, вызванной камнем, возникает внезапно, чаще во время или после физического напряжения, ходьбы, тряской езды, обильного приема жидкости. В поясничной области и в подреберье появляются острые боли, распространяющиеся нередко на всю соответствующую половину живота.
Больные беспрерывно меняют положение, нередко стонут и даже кричат. Такое характерное поведение больного часто позволяет установить диагноз «на расстоянии». Боли продолжаются иногда несколько часов и даже дней, периодически стихая. Вслед за острыми болями появляются тошнота, рвота, иногда учащенное болезненное мочеиспускание. У некоторых больных наблюдаются рефлекторный парез кишечника, задержка стула, напряжение мышц передней брюшной стенки.
Расстройства со стороны желудочно-кишечного тракта при почечной колике объясняются раздражением задней париетальной брюшины, прилежащей к передней поверхности жировой капсулы почки, и связями между нервными сплетениями почки и органов брюшной полости.
При почечной колике может наблюдаться олигурия, связанная как со снижением функции почки, закупоренной камнем, так и с усиленной потерей жидкости вследствие рвоты. Почечная колика сопровождается также слабостью, сухостью во рту, головной болью, ознобом и другими общими симптомами.
При объективном общеклиническом обследовании больного с почечной коликой отмечают резко выраженную болезненность в области соответствующего подреберья, напряжение мышц передней брюшной стенки в этой области, резко положительный симптом Пастернацкого. Пальпацию области почки и поколачивание поясничной области для выявления симптома Пастернацкого следует производить при почечной колике крайне осторожно, чтобы не вызвать стойкого усиления болевых ощущений.
При камне в мочеточнике пальпация иногда выявляет наибольшую болезненность не в области почки, а в нижележащих отделах живота, в проекции того участка мочеточника, где расположен камень.
Приступ почечной Колики может сопровождаться повышением температуры тела и нарастанием лейкоцитоза крови, что обусловлено пиеловенозным и пиелотубулярным рефлюксами.
Почечная колика, вызванная мелким камнем, как правило, заканчивается самопроизвольным его отхождением. Если камень не отошел, почечная колика может повториться. У детей почечная колика встречается реже, чем у взрослых, что обусловлено наличием у них высокого процента мелких камней, которые через относительно широкие мочеточники легко опускаются в мочевой пузырь. Боли характеризуются своей умеренностью по силе и кратковременностью. Нередко эти боли локализуются в области пупка и сопровождаются тошнотой, рвотой, повышением температуры тела до высоких цифр. Дети раннего возраста не могут четко указать болевую точку.
Отхождение камней можно считать патогномоничным признаком нефроуретеролитиаза; оно почти всегда сопровождается почечной коликой. Способность камня к самостоятельному отхождению во многом зависит от его величины и местонахождения, от состояния тонуса и уродинамики верхних мочевых путей.
При снижении тонуса и динамики опорожнение лоханки и мочеточника, отхождение конкрементов затруднено или становится невозможным, а задержка камня в мочевых путях ведет к дальнейшему нарушению уродинамики.
Гематурия наблюдается при мочекаменной болезни очень часто. Она может быть микроскопической, когда в осадке мочи находят 20—30 эритроцитов (эритроцитурия), и макроскопической. Макроскопическая гематурия, обусловленная камнем почки или камнем в мочеточнике, всегда тотальная. Она является следствием разрыва тонкостенных вен форникальных сплетений, вызванного быстрым восстановлением оттока мочи после внезапного повышения внутрилоханочного давления. При больших камнях гематурия возникает после длительной ходьбы или физической нагрузки, как результат травмы форникальных вен или их разрыва вследствие внезапной внутрипочечной венной гипертензии. У детей макро- и микрогематурия констатируется в 80—90 % случаев. Макрогематурии предшествует непродолжительный приступ болей.
У большинства (60—70 %) больных с камнями почек и мочеточников течение болезни осложняется присоединившейся инфекцией, которая отягощает заболевание и ухудшает прогноз. Инфекция, возбудителем которой чаще всего бывают кишечная палочка, стафилококк, вульгарный протей, проявляется в виде острого или хронического пиелонефрита, уретрита, пионефроза, поэтому пиурия является частым симптомом почечнокаменной болезни.
Пиурия у детей не является постоянным симптомом почечнокаменной болезни, поэтому при констатации ее в первую очередь необходимо заподозрить аномалию развития мочевыводящих путей, осложненных уролитиазом.
Дизурия зависит от местонахождения камня: чем ниже камень в мочеточнике, тем резче она выражена. Позывы на мочеиспускание становятся почти беспрерывными, когда камень находится в интрамуральном отделе мочеточника, что вызвано раздражением интерорецепторов стенки мочевого пузыря.
При осмотре больного с односторонним нефроуретеролитиазом может быть отмечена асимметрия поясничной области за счет сколиоза и атрофии мышц поясничной области с противоположной стороны. Прощупать пораженную почку при нефролитиазе удается редко, но болезненность при пальпации области почки и симптом Пастернацкого отмечаются часто. Для камня мочеточника характерна болезненность в зонах его проекции — в подвздошной или паховой области. В редких случаях можно прощупать большой камень околопузырного отдела мочеточника у женщин через переднюю стенку влагалища.
Камни в почках осложнения
Наиболее частым осложнением нефроуретеролитиаза является воспалительный процесс в почке, который может протекать в острой или хронической форме. Благоприятные условия для развития этого осложнения при почечнокаменной болезни создаются вследствие нарушения оттока мочи камнями почки и особенно мочеточника, повышения внутрилоханочного и внутричашечкового давления, лоханочно-почечных рефлюксов и расстройств почечной гемодинамики.
Острый пиелонефрит встречается примерно у половины больных нефроуретеролитиазом. Клиническая картина его соответствует острому вторичному пиелонефриту. Если окклюзия мочевых путей камнем не ликвидирована и антибактериальная терапия в этих условиях неэффективна, то серозный острый пиелонефрит переходит в гнойный, а затем в гнойничковый (апостематозный) или в карбункул почки. Обширный апостематозный пиелонефрит или множественные карбункулы почки могут привести к полной гибели паренхимы почки и к необходимости ее удаления. Таким образом, первостепенное значение для благоприятного исхода органосохраняющего лечения имеет своевременное восстановление оттока мочи из почки тем или иным способом.
Хронический калькулезный пиелонефрит представляет собой типичный пример хронического вторичного пиелонефрита. Если камень, нарушающий уродинамику, своевременно не удален из почки, то антибактериальная терапия не в состоянии ликвидировать инфекцию и приостановить прогрессирование воспалительного процесса в почечной паренхиме. Постепенно развивается сморщивание почки (нефросклероз), снижается ее функция.
Результатом хронического калькулезного пиелонефрита может быть также калькулезный пионефроз — гнойное расплавление паренхимы почки, превращение ее в мешок, содержащий камни, гной, продукты тканевого распада и служащий источником резкой интоксикации организма. Функция почки при пионефрозе практически полностью и необратимо потеряна, в связи с чем единственно возможный способ лечения — нефрэктомия.
При камнях, окклюзирующих лоханочно-мочеточниковый сегмент или мочеточник, как осложнение часто развивается калькулезный гидронефроз — типичный пример вторичного гидронефроза.
И хронический пиелонефрит, и пионефроз, и гидронефроз на почве нефроуретеролитиаза в свою очередь могут повлечь за собой еще одно осложнение — нефрогенную артериальную гипертензию.
Наиболее грозным осложнением нефроуретеролитиаза является острая и хроническая почечная недостаточность. Она развивается при поражении обеих почек или единственной почки (врожденной либо оставшейся после нефрэктомии).
Острая почечная недостаточность развивается вследствие внезапно возникшей закупорки камнем обоих мочеточников или мочеточника единственной почки. Первыми признаками этого осложнения являются острые боли в области обеих почек или единственной почки, анурия или резко выраженная олигурия, затем появляются сухость во рту, тошнота и рвота, понос и прочие симптомы острой почечной недостаточности. Если своевременно не предпринято надлежащее лечение (удаление камней, дренирование почки), состояние больного неуклонно ухудшается, развивается симптомокомплекс уремии (спутанное сознание, кожный зуд, неукротимая рвота, гастроэнтероколит, полисерозит и т. п.) и наступает летальный исход.
Хроническая почечная недостаточность на почве нефроуретеролитиаза развивается при частичном и постепенно наступающем нарушении оттока мочи из обеих почек или из единственной почки, что наиболее часто наблюдается при коралловидных или множественных камнях почек. Вызываемое камнями нарушение уродинамики приводит к прогрессированию хронического пиелонефрита, сморщиванию почечной паренхимы, постепенному, но неуклонному снижению ее функции.
Это в свою очередь обусловливает характерные для хронической почечной недостаточности изменения гомеостаза: гиперазотемию, нарушения электролитного баланса и кислотно-основного состояния. Единственно возможным средством предотвращения развития терминальной стадии хронической- почечной недостаточности при нефроуретеролитиазе является своевременное органосохраняющее оперативное лечение.
Камни в почках диагностика
Диагностика нефроуретеролитиаза основывается прежде всего на жалобах больного. Из них наибольшее значение имеют приступы почечной колики, особенно повторные, с тупыми болями в поясничной области в периоды между приступами, отхождение камней, гематурия, особенно возникающая после физической нагрузки. Кровь в моче после почечной колики является патогномоничным симптомом нефролитиаза. У детей, особенно младшего возраста, не представляется возможным получить объективные анамнестические сведения. Последние врач узнает от их родителей. К сожалению, эти сведения нередко носят субъективный характер и не всегда бывают четкими. А возникающие боли у ребенка чаще всего трактуются как боли, локализующиеся в животе. Иногда родители указывают на факт выделения мочи красного цвета после окончания болевого синдрома.
Общеклинические методы обследования позволяют выявить признаки поражения почки и мочевых путей (положительный симптом Пастернацкого, болезненность при пальпации в области почки или по ходу мочеточника, пальпируемая почка). Объективные клинические симптомы нефроуретеролитиаза не всегда патогномоничны.
Анализ крови у больных уролитиазом в период ремиссии обнаруживает мало изменений, а во время почечной колики или атаки пиелонефрита выявляет лейкоцитоз, сдвиг лейкоцитарной формулы влево, токсическую зернистость нейтрофилов, увеличение СОЭ, анализ мочи обнаруживает небольшое количество белка (0,03—0,3 г/л), единичные цилиндры, свежие эритроциты и соли. Лейкоцитурия появляется при осложнении нефролитиаза пиелонефритом.
Большое значение в диагностике почечнокаменной болезни имеет хромоцистоскопия. Она позволяет увидеть камень, если он «рождается» из мочеточника в мочевой пузырь, или признаки его близкого расположения около устья (отечность, гиперемия и разрыхленность устья мочеточника). Нередко на фоне нормальной слизистой оболочки мочевого пузыря заметны отложения солей, кровоизлияния, а при длительном калькулезном пиелонефрите — воспалительные изменения в окружности устья мочеточника пораженной почки. Из устья мочеточника часто выделяется мутная моча, а при пионефрозе — густой гной, как паста из тюбика. Хромоцистоскопия позволяет в известной степени оценить функцию почки, а также различить частичную и полную окклюзию мочеточника, что особенно важно при дифференциальном распознавании почечной колики. При последней, как правило, в течение 10—12 мин не наблюдается выделение мочи, окрашенной индигокармином, из устья мочеточника пораженной почки. Отсутствие выделения индигокармина между приступами боли может говорить о значительных деструктивных или атрофических изменениях паренхимы почки, резко нарушающих ее функцию (гидронефроз, пионефроз, гнойный пиелонефрит). При коралловидных камнях почки, нарушающих ее функцию, в большинстве случаев отмечается позднее и слабое выделение индигокармина. Определенное место в диагностике мочекаменной болезни занимает ультразвуковое исследование почек и мочевого пузыря. Данный метод в отличие от рентгенологического характеризуется прежде всего своей безвредностью, что особенно важно для растущего детского организма. С помощью эхосканирования определяются акустические признаки камня чашечек и лоханки почки, мочеточника и мочевого пузыря.
Косвенным симптомом в пользу наличия камня верхних мочевых путей является констатация дилатации чашечно-лоханочной системы.
Рентгенологическое исследование занимает ведущее место в распознавании камней почки и мочеточника.
Самым распространенным методом является обзорная урография». С ее помощью можно определить величину и форму камня, а также ориентировочно его локализацию.
Обзорная урограмма должна охватывать всю область почек и мочевых путей с обеих сторон. Не все камни дают тень на обзорном снимке. Химический состав конкрементов, их величина и локализация чрезвычайно разнообразны. Оксалаты и фосфаты содержат элементы с большой атомной массой и дают интенсивную тень. В 10 % случаев камни на обзорном рентгеновском снимке не видны (уратные, цистиновые и ксантиновые камни), так как их плотность по отношению к рентгеновским лучам приближается к плотности мягких тканей (рентгенонегативные камни). При аномалии мочевых путей тень конкремента на обзорном снимке может быть обнаружена вне обычной локализации почек и мочеточников.
Следует иметь в виду, что тень, подозрительная на конкремент почки или мочеточника, может принадлежать инородному телу, обызвествленному лимфатическому узлу, камню желчного пузыря и т. д. В проекции малого таза часто видны округлые тени — флеболиты, похожие на камень Их отличительной чертой являются правильно круглые, четкие контуры и просветление в центре.
На основании обзорной урографии ставят диагноз коралловидных камней почек, которые являются слепком чашечно-лоханочной системы и дают плотную тень в области проекции почек, за исключением рентгенонегативных камней.
После обзорного снимка мочевых путей обязательно следует производить экскреторную урографию. По ее данным можно установить, относится ли тень, видимая на обзорном снимке, к мочевым путям. Экскреторная урография позволяет выявить анатомо-фунациональное состояние почек, установить вид лоханки (внутрипочечный или внепочечный) и локализацию конкремента (в лоханке, чашечке или мочеточнике). В тех случаях, когда камень нарушает отток мочи на экскреторных урограммах обнаруживают изменения чашечно-лоханочной системы (гидрокаликоз, пиелоэктазия). Обычно на снимках видна тень конкремента на фоне рентгеноконтрастного вещества. Если камень окклюзирует мочеточник, то рентгеноконтрастное вещество располагается над камнем в расширенном мочеточнике как бы «указывая» на камень. При рентгенонегативном камне на фоне рентгеноконтрастного вещества виден дефект наполнения, соответствующий конкременту. Как правило, экскреторная урография дает полное представление о функциональной способности почки, однако после приступа почечной колики почка находится в состоянии блокады и временно не функционирует. При исследовании функциональной способности такой почки большую помощь оказывают изотопные методы исследования. Они позволяют установить, что в большинстве случаев блокированная, «немая» почка сохраняет свою функциональную способность и что необратимые изменения канальцевого аппарата отсутствуют.
Ретроградную пиелографию с жидким рентгеноконтрастным веществом или кислородом, (пневмопиелографию) производят только в тех случаях, когда остаются сомнения относительно диагноза или тень камня не видна — обычно при рентгенонегативном камне. На ретроградной пиелограмме с жидким рентгеноконтрастным веществом такой камедь проявляется дефектом наполнения. Однако округлые дефекты наполнения на ретроградной пиелограмме следует интерпретировать очень осторожно, так как при ретроградной пиелографии в мочевые пути вместе с рентгеноконтрастным веществом могут попасть пузырьки воздуха. Нередко после ретроградной пиелографии конкремент импрегнируется рентгеноконтрастным веществом и становится четко видимым на обзорном снимке.
При ретроградной пиелографии газообразными веществами (кислород -или углекислый газ) рентгенонегативный камень в лоханке или чашечке выявляется на фоне газа в виде четкой тени.
Важным методом диагностики почечнокаменной болезни является томография, которая позволяет дифференцировать камень почки от камней желчного пузыря и других не относящихся к мочевой системе теней.
При выборе вида лечения большое значение придается радиоизотопным методам исследования, которые позволяют установить степень сохранности функции почки (как канальцевого, так и клубочкового аппарата).
Дифференциальная диагностика.
Распознавание почечной колики обычно не вызывает затруднений. Однако у 25 % больных она протекает атипично (боли распространяются по всему животу, иррадиируют в подложечную область, лопатку, плечо и т.д.). В подобных случаях необходимо знание основных симптомов ряда острых хирургических заболеваний органов брюшной полости для правильного дифференцирования их от почечной колики.
При остром аппендиците болезнь развивается постепенно, начинается с повышения температуры тела и болей в эпигастральной, а затем в подвздошной области, тошноты и рвоты. Отличительной чертой является спокойное поведение больного и положение на правом боку или на спине. Движение усиливает боли. Пульс учащен, выражены симптомы Ровзинга и Щеткина — Блюмберга.
Острый холецистит вызывает сильные боли в правом подреберье, которые возникают внезапно, иррадиируют в правую надключичную ямку (френикус-симптом), правую лопатку, спину. Боли, как правило, возникают после погрешности в питании.
Прободная язва желудка или двенадцатиперстной кишки проявляется сильными, «кинжальными» болями в эпигастральной области, которые возникают внезапно в момент перфорации. Поступление содержимого желудка и кишечника в брюшную полость ведет к перитониту. Больной лежит неподвижно, брюшная стенка доскообразно напряжена. При перкуссии живота определяют тимпанит в зоне почечной тупости.
При рентгенологическом исследовании брюшной полости под куполом диафрагмы выявляют газ в виде серпа.
Острая непроходимость тонкой кишки начинается внезапно с сильных схваткообразных болей в животе, задержки стула и газов, вздутия живота, рвоты. Возможность рефлекторного пареза кишечника при почечной колике затрудняет дифференциальную диагностику, для которой требуются специальные методы исследования: хромоцистоскопия, экскреторная урография. Непроходимость толстой кишки развивается более постепенно, боли в животе значительно слабее, что облегчает дифференциальную диагностику.
Острый панкреатит проявляется сильными болями в эпигастральной области, иррадиирующими в спину, плечо, подреберье и быстро приобретающими характер опоясывающих. Наблюдаются перитонеальные явления, рвота. Общее состояние тяжелое, но температура тела нормальная. Содержание диастазы в крови и моче повышено.
Для внематочной беременности характерны постоянные боли внизу живота, положение на спине с согнутыми ногами, симптомы раздражения брюшины, картина внутреннего кровотечения.
Помимо почечной колики, необходимо дифференцировать тени камней почки и мочеточника на рентгенограммах мочевой системы от теней иного происхождения. Последние могут быть обусловлены обызвествленными лимфатическими узлами брыжейки кишечника и забрюшинного пространства, каловыми камнями, таблетками лекарств в кишечнике, петрификатами в паренхиме почки туберкулезного происхождения.
В отличие от теней камнёй почки и мочеточника тени петрификатов имеют негомогенную структуру, неровные контуры и неправильную форму, а камни желчных путей — фестончатую форму, малую интенсивность и скученное расположение. Ясность в дифференциальный диагноз вносит рентгеноконтрастное исследование в двух проекциях или более (в положении на спине, на животе, полубоковом), при котором тени, подозрительные на камни, или полностью совпадают с изображением мочевых путей, или оказываются вне их.
Особенно часто приходится дифференцировать тени камней тазового отдела мочеточника и флеболитов (венных камней), которые представляют собой обызвествления тазовых вен и на снимке (поперечный срез) выглядят как округлые тени. От камней в мочеточнике их отличает геометрически правильная округлая форма, совершенно ровные контуры, просветление в центре и множественность. Однако полностью исключить отношение тени флеболита к мочеточнику можно только при помощи его контрастирования (путем экскреторной урографии или введения рентгеноконтрастного мочеточникового катетера) и снимков в двух проекциях. Если в обеих проекциях подозрительная тень совпадает с контурами мочеточника, то это свидетельствует о наличии камня в мочеточнике, в противном случае — флеболита.
Камни в почках лечение
Методы лечения больных нефроуретеролитиазом разнообразны. Их выбор зависит от величины и локализации камня, его клинических проявлений и состава. Немаловажное значение имеют возраст и состояние больного, анатомо-функциональное состояние почки и мочевых путей.
Лечение больных при почечнокаменной болезни может быть консервативным и оперативным. Как правило, больных подвергают комплексному лечению.
Ввиду того что многие вопросы этиологии и патогенеза почечнокаменной болезни до настоящего времени не разрешены, удаление камня из почки оперативным путем не означает излечения больного.
Консервативное лечение направлено на ликвидацию болевых ощущений и воспалительного процесса, на профилактику рецидивов и осложнений заболевания. Существует много препаратов, способствующих спонтанному отхождению камней. В последние годы в практику внедряют лекарственные средства, способствующие растворению камней.
Консервативное лечение показано в основном в тех случаях, когда конкремент не вызывает нарушения оттока мочи, гидронефротической трансформации или сморщивания почки в результате воспалительного процесса, например при небольших камнях в почечных чашечках. Консервативную терапию проводят также при наличии противопоказаний к оперативному лечению нефроуретеролитиаза.
Консервативная терапия состоит из общеукрепляющих мероприятий, диетического питания, медикаментозного и санаторно-курортного лечения. Рациональная диета способствует восстановлению нормального обмена веществ^ и поддержанию гомеостаза. Ее назначают в зависимости от вида нарушения солевого обмена.
При уратурии и образовании уратных камней необходимо ограничить прием продуктов, способствующих образованию мочевой кислоты (мозги, почки, печень, мясные бульоны и т. п.). При фосфатурии и фосфатных камнях; моча имеет щелочную реакцию. Таким больным необходима диета, предусматривающая меньшее введение извести с пищей, способствующая окислению мочи.
Назначают преимущественно мясную пищу, исключают молоко, овощи, фрукты. Помимо мяса, рекомендуют употреблять рыбу, сало, мучные блюда, растительные жиры. При оксалатных камнях ограничивают введение в организм щавелевой кислоты, исключают салат, шпинат, щавель, уменьшают потребление картофеля, моркови, молока, а также в послеоперационном периоде целью ликвидации осложнений и профилактики мочекаменной болезни.
Немаловажное значение в комплексном лечении больных мочекаменной болезнью имеет санаторно-курортное лечение. Однако к назначению минеральных вод надо относиться осторожно, так как чрезмерное их употребление может ухудшить течение заболевания. Минеральные воды повышают диурез, позволяют изменять рН мочи, ее электролитный состав и кислотно-основное состояние- Санаторно-курортное лечение целесообразно рекомендовать после отхождения камня или удаления оперативным путем при удовлетворительной функции почек и достаточной динамике опорожнения лоханки и мочеточника.
При мочекислом диатезе больным рекомендуют курорты с щелочными минеральными водами (ессентуки № 4 и 17, смирновская, славяновская, боржом). Больным с оксалурией назначают слабоминерализованные воды (ессентуки № 20, нафтуся, саирме). При фосфатурии целесообразно употребление минеральных вод, способствующих окислению мочи (доломитный нарзан, нафтуся, арзни).
Медикаментозное лечение больных почечнокаменной болезнью направлено на активизацию уродинамики при небольших камнях лоханки или мочеточника с целью добиться их самостоятельного отхождения, на борьбу с инфекцией и растворение камней. При наличии камней, имеющих тенденцию к самостоятельному отхождению, применяют препараты группы терпенов (цистенат, артемизол, энатин, ависан и т. п.), обладающие бактериостатическим, спазмолитическим и седативным действием.
За последние годы шире применяют различные препараты, способствующие растворению камней. При лечении этими препаратами больных с уратными камнями отмечено уменьшение, а в ряде случаев полное растворение камней.
Особое место в лечении нефроуретеролитиаза занимают мероприятия по купированию почечной колики. Их целесообразно начинать с тепловых процедур (грелка, горячая ванна) в сочетании с инъекциями болеутоляющих и спазмолитических препаратов (5 мл баралгина внутримышечно или внутривенно, 0,1 % раствор атропина по 1 мл с 1 мл 1—2 % раствора омнопона или промедола подкожно, 0,2 % раствор платифиллина по 1 мл подкожно или по 0,005 г, спазмолитина_ по 0,1—0,2 г или папаверина по 0,02 г 3—4 раза в день внутрь). При наличии камня в нижнем отделе мочеточника нередко удается копировать приступ почечной колики введением 40—60 мл 0,5 % раствора новокаина
в область семенного канатика у мужчин или круглой маточной связки у женщин (блокада по Лорин — Эпштейну).
Аналогичный эффект может дать внутритазовая новокаиновая блокада по Школьникову. На 2 см кнутри и выше spina iliacae anterior superior перпендикулярно к коже вкалывают тонкую длинную иглу до тех пор, пока ее острие не достигнет медиальной поверхности подвздошной кости. Затем иглу немного извлекают и, отвод я ее наружный конец в латеральную сторону, медленно продвигают вдоль кости острие иглы дальше, пока оно не натолкнется на кость. Снова извлекают иглу на 0,5 см и проделывают аналогичную манипуляцию, и так несколько раз, пока игла не окажется з ретроцекальной области позади подвздошной мышцы на глубине 8—10 см. Раствор должен быть введен не позади мышцы, а впереди нее, поэтому иглу извлекают на 0,5 см и снова вкалывают на 1,5—2 см, но не в кость, а в мя1кие ткани. Иглу фиксируют и вводят по ней 40—60 мл 0,5 % раствора новокаина.
Важная роль в лечении больных нефроуретеролитиазом принадлежит лекарственным препаратам, которые используют для борьбы с мочевой инфекцией. Их назначают с учетом результатов посева мочи и чувствительности ее микрофлоры к антибиотикам и другим антибактериальным препаратам.
Оперативное лечение является ведущим методом удаления камней из мочевых путей. Удаление камня не избавляет больного от мочекаменной болезни, но в то же время предотвращает разрушение почечной паренхимы. К оперативному лечению в связи с этим выработаны определенные показания. Операция необходима, если камень вызывает боли, лишающие больного трудоспособности, при нарушении оттока мочи, приводящем к понижению функции почек и к гидронефротической трансформации; при атаках острого пиелонефрита или прогрессирующем хроническом пиелонефрите; при гематурии.
Операции на почке у больных нефролитиазом могут быть органоуносящими (нефрэктомия) и органосохраняющими (пиелолитотомия, нефролитотомия, резекция почки). Перед операцией следует выяснить наличие второй почки и ее функциональную способность. В день операции необходимо произвести контрольный обзорный снимок в двух — трех проекциях, так как конкременты нередко меняют свое местоположение. Наиболее целесообразно сделать контрольный снимок непосредственно перед операцией на операционном столе после укладки больного в положение для операций на почке (боковое положение на валике с опущенными головным и ножным концами стола).
Основными этапами предоперационной подготовки являются активное лечение пиелонефрита, а при наличии почечной недостаточности — дезинтоксикационная терапия.
Достижения в области хирургии и анестезиологии позволили широко применять органосохранительные операции. Камни могут быть удалены через разрез лоханки (пиелолитотомия), стенки чашечки (каликолитотомия) и паренхимы почки (нефролитотомия). Оперативные доступы к почке у детей те же, что и у взрослых больных.
Наибольшее распространение получила пиелолитотомия. В зависимости от того, какую стенку лоханки рассекают, пиелолитотомия может быть передней, нижней, задней и верхней.
Чаще всего выполняют заднюю пиелолитотомию, так как по передней поверхности лоханки проходят магистральные почечные сосуды.
Величина и локализация почечных камней чрезвычайно разнообразны. Каждый камень требует индивидуального подхода, и не все камни можно удалить путем пиелолитотомии и каликолитотомии. Камни, находящиеся глубоко в почечных чашечках и во внутрипочечной лоханке, в ряде случаев могут быть удалены путем нефролитотомии. При наличии больших коралловидных камней с множественными отростками в чашечках и истонченной паренхиме производят «секционный» разрез почки. У детей отдается предпочтение так называемому анатрофическому разрезу, т. е. разрезу, выполняемому в менее выраженной сосудистой зоне паренхимы, который позволяет полностью удалить множественные и коралловидные камни.
Камни в мочеточнике лечение
Лечение больных с камнями в мочеточнике может быть консервативным, инструментальным и оперативным.
Консервативное лечение показано при наличии камней в мочеточнике, не вызывающих сильных болей, существенно не нарушающих отток мочи, не приводящих к гидроуретеронефрозу и имеющих тенденцию к самостоятельному отхождению.
В 75—80 % случаев камни из мочеточника после консервативных мероприятий отходят самостоятельно. Лечение направлено на усиление моторики мочеточника и ликвидацию его спастических сокращений. Рекомендуют водные нагрузки, активный режим, прием внутрь спазмолитических средств, при почечной колике — вышеописанные мероприятия.
Для инструментального лечения — удаления камней из мочеточника предложено много инструментов — экстракторов, из которых наиболее популярны петля Цейса и корзинка Дормиа.
Петля Цейса — это мочеточниковый катетер, в просвете которого пропущена капроновая нить, выходящая из конца катетера и вновь входящая в его просвет через отверстие, сделанное на расстоянии 2—3 см от конца катетера. При натяжении нити кончик катетера сгибается и образует петлю. Инструментальные методы низведения камней из мочеточника у детей производят при их небольших размерах — 0,5—0,6 см в диаметре, чаще всего в возрасте старше 7 лет.
Экстрактор Дормиа — мочеточниковый катетер, в просвете которого имеется металлический стержень, заканчивающийся выдвижной корзинкой, которая при выведении из катетера расправляется, а при обратном введении — сжимается.
Рекомендуется низводить камни небольших размеров, расположенные в тазовом отделе мочеточника.
Перед манипуляцией производят обзорный снимок для определения локализации камня. В мочевой пузырь, после введения больному спазмолитических средств, вводят катетеризационный цистоскоп. Экстрактор проводят выше камня, захватывают его и осторожно низводят.
С 1980 г. в клинической практике, как у детей, так и у взрослых, используется метод лечения больных мочекаменной болезнью, который позволяет разрушать конкременты в мочевых путях вообще без какого-либо инструментального вмешательства — дистанционная литотрипсия. Создаваемые вне организма короткие импульсы энергии в виде ударных волн фокусируются на конкременте. Давление в зоне фокуса достигает 160 мПа (1600 бар), что и приводит к разрушению конкремента. В созданных в настоящее время аппаратах для дистанционной литотрипсии используют три основных принципа генерации ударных волн:
1) электрогидравлический, при котором возникающий кратковременно межэлектродный разряд приводит к выпариванию какого-то объема воды, локальному повышению давления. Так как электроразрядник помещен в первом фокусе бронзового эллипсоидного зеркала, то распространяющиеся ударные волны собираются в зоне второго фокуса эллипса, который совмещают с конкрементом;
2) электромагнитный — через катушку пропускается переменный ток, что вызывает возникновение вокруг нее переменного магнитного поля. Под действием этого поля мембрана начинает вибрировать и генерировать ударную волну, которую линза фокусирует на камне;
3) пьезоэлектрический — часть сферы покрывается большим количеством пьезокерамических кристаллов (4—5 тыс). Ко всем кристаллам одновременно подводится переменный ток высокого напряжения, что вызывает синхронное изменение их формы. Возникающие около каждого кристалла колебания давления суммируются в фокусе сферы на камне.
Наведение зоны высокого давления (фокуса) на конкремент осуществляется с помощью электронно-оптического преобразователя рентгеновского аппарата или с помощью ультразвукового сканирования. Так как ударная волна проникает через мягкие ткани еще не сфокусированной, то удельная плотность энергии мала и вхождение ее в тело пациента мало болезненно. На современных аппаратах дистанционная литотрипсия выполняется после внутривенного или внутримышечного введения наркотических анестетиков, после местной анестезии, а часто и вообще без какого-либо обезболивания.
После того как камень в почке или мочеточнике раздроблен, возникает проблема выведения фрагментов. Если размеры фрагментов достаточно малы и количество их невелико, то отхождение их происходит без осложнений. Для ускорения отхождения фрагментов больным рекомендуют обильное питье, активные движения, назначают стимуляцию верхних мочевых путей (медикаментозную звуковую вибротерапию) и др. В тех случаях, когда фрагменты конкремента не выходят самостоятельно и приводят к окклюзии мочеточника, приходится прибегать к катетеризации мочеточника, эндоскопической уретеролитоэкстракции, чрескожной пункционной нефростомии.
При больших камнях, а также камнях коралловидных, когда заведомо известно, что фрагментов конкремента будет много, дренирование почки производится привентивно путем чрескожной пункционной нефростомии или с помощью установки внутривенного катетера «стент». После окончания курса дробления и элиминации фрагментов дренаж удаляется. При наличии больших камней или камней коралловидных возможно и оправдано сочетанное применение эндоскопической чрескожной пункционной нефролитотрипсии и последующей дистанционной литотрипсии неудаленных фрагментов.
В настоящее время стало очевидно, что оперативные методы лечения больных мочекаменной болезнью должны применяться крайне ограниченно — в тех случаях, когда, кроме удаления конкремента, необходима и выполнима хирургическая коррекция нарушений уродинамики верхних мочевых путей, при остром деструктивном пиелонефрите, для нефрэктомии.
Возможности неоперативного удаления конкрементов при мочекаменной болезни тем выше, а число их осложнений тем меньше, чем раньше такое лечение будет предпринято. Необходимо выявлять конкременты небольших размеров еще в почке и разрушать их методом дистанционной литотрипсии. Увеличение конкрементов в размерах, равно как и миграция их в мочеточник, во многих случаях делают необходимым применение эндоскопических манипуляций, а это повышает риск возникновения осложнений. Особое значение приобретает в этом плане диспансеризация населения и ультразвуковое исследование почек при ее проведении. Профилактика и метафилактика (предупреждение рецидива) мочекаменной болезни основывается на лечении обменных нарушений, приводящих к камнеобразованию, своевременном лечении хронического пиелонефрита и восстановлении нарушенного пассажа мочи.
Диетотерапия сводится к ограничению общего количества потребляемой пищи, жиров, поваренной соли. Целесообразно полностью исключить бульоны, шоколад, кофе, какао, жареную и острую пищу. При нормальной клубочковой фильтрации рекомендуют прием не менее 1,5 л жидкости в сутки.
Лечение гиперурикемии необходимо проводить путем подавления образования мочевой кислоты в организме посредством ферментативных ингибиторов (милурит, аллопуринол). Снижение уровня мочевой кислоты в крови может быть достигнуто применением урикуретиков (бутадион), Во всех случаях целесообразно поддерживать рН мочи на уровне 6,2—6,8 применением цитратных смесей (магурлит, блеморен и др.) и натрия гидрокарбоната (питьевая сода).
Основным методом, который применяют для снижения оксалурии, является пероральный прием оксида магния или солей магния и пиридоксина, которые уменьшают образование щавелевой кислоты, увеличивают растворимость оксалата кальция. При лечении гиперкальциурии нередко достаточно ограничить поступление кальция в организм путем исключения молочных продуктов.
Из лекарственных средств рекомендуют гипотиазид в дозе 0,015—0,025 г 2 раза в день. При лечении гипотиазидом необходимо увеличить содержание калия в рационе. Назначают 200 г сухофруктов (курага, изюм) или калия хлорид по 2 г в сутки. Лечение необходимо проводить под строгим контролем электролитного состава крови. Снижения гиперкалыдиемии при первичном гиперпаратиреоидизме достигают применением тиреокальцитонина.
Прогноз. При консервативном лечении нефролитиаза прогноз, как правило, неблагоприятный. Камень почки постепенно увеличивается в размерах, создает условия для нарушения оттока мочи, возникновения и прогрессирования пиелонефрита. При своевременном оперативном лечении прогноз благоприятный, однако определенную угрозу всегда представляет рецидив камнеобразования, поскольку нефролитиаз является заболеванием не только почки, но и всего организма, и удаление камня не означает ликвидацию заболевания. У детей рецидив камнеобразования регистрируется в 3—10% наблюдений; у взрослых он достигает 11 — 28,5%.
Для предупреждения рецидивного камнеобразования рекомендуется проводить описанное выше комплексное лечение (противовоспалительное, диетическое и т.д.). В тех случаях, когда при хорошем пассаже мочи удается ликвидировать обменные нарушения, воспалительный процесс в почке, удерживать рН мочи на необходимом уровне, рецидив не возникает многие годы. Активный пиелонефрит, поддерживаемый устойчивыми микроорганизмами (протей, синегнойная палочка), нарушение оттока мочи, переохлаждение, желудочно-кишечные, гинекологические и некоторые другие заболевания быстро приводят к рецидиву камнеобразования в оперированной почке. Больные нуждаются в длительном диспансерном наблюдении.
Двусторонние камни почек. Патология встречается у 15—20 % больных нефролитиазом и отличаются от одностороннего поражения более быстрым и тяжелым клиническим течением, так как чаще и раньше осложняются почечной недостаточностью.
Показания к оперативному лечению при двусторонних камнях почек те же, что и при одностороннем нефролитиазе. Операция может быть произведена одно- и двухмоментно. В последние годы все шире применяют оперативное вмешательство, так как удаление камней дает более благоприятные результаты, чем консервативное лечение. Вопрос о целесообразности одномоментного удаления камней всегда решается индивидуально. Оно может быть произведено у детей и лиц молодого возраста, при общем хорошем состоянии больного, удовлетворительной функции почек и легкодоступном расположении камней. При анурии, вызванной нарушением оттока мочи из обеих почек, операцию целесообразно начинать на почке, закупорка которой произошла позже и которая, следовательно, более сохранна.
При двухмоментной операции целесообразно в первую очередь удалять камни из той почки, которая больше беспокоит больного, в которой в большей степени нарушен отток мочи, прогрессирует пиелонефрит. При одиночном камне лоханки с одной стороны и множественных камнях — с другой и при удовлетворительной функции обеих почек операцию лучше начать с пиелолитотомии по поводу одиночного камня. Одномоментное удаление двусторонних коралловидных и множественных камней почки технически весьма сложно, поэтому его выполняют редко. У таких больных оперативное лечение чаще проводят в два этапа, интервал между которыми не должен превышать 2—3 мес. Нефрэктомию при двусторонних камнях почек выполняют в крайне редких случаях, по витальным показаниям, например, при профузном, угрожающем жизни кровотечении из почки.
Камни единственной почки. Заболевание представляет собой опасность для жизни больного. Тяжелым осложнением является анурия, которая при единственной почке, как правило, бывает экскреторного характера.
Диагноз ставят на основании анамнеза и результатов рентгенологического исследования. У большинства больных удается выяснить, что в прошлом отходили конкременты и что контралатеральная почка удалена по поводу мочекаменной болезни. Обычно анурии предшествует почечная колика. При обследовании больных ограничиваются только обзорным снимком, на котором в проекции почки или мочеточника можно обнаружить тень конкремента.
Экскреторную урографию не производят, так как рентгеноконтрастное вещество почкой не выделяется. Лечение необходимо начинать с катетеризации почки, с тем чтобы установить мочеточниковый катетер выше камня. Это позволяет восстановить отток мочи, улучшить общее состояние больного и после дообследования решить вопрос о дальнейшей лечебной тактике. Если катетеризация мочеточника не удается, показано экстренное оперативное вмешательство — пиелолитотомия, уретеролитотомия, дренирование почки. Если больной поступает в состоянии уремии и консервативные мероприятия не приводят к желаемым результатам, целесообразно применение гемодиализа в качестве предоперационной подготовки. При камне единственной почки у большинства больных необходимо его оперативное удаление.
Камни мочевого пузыря
Это сравнительно частое заболевание, встречающееся у лиц мужского пола в детском и пожилом возрасте. Камни или мигрируют в мочевой пузырь из почки, или образуются в нем самому Образованию камней в мочевом пузыре или задержке и росту я нем камней, спустившихся из почки, способствуют факторы, вызывающие затруднение оттока мочи. К ним относятся аденома и рак предстательной железы, стриктура мочеиспускательного канала, дивертикул, опухоль, травма и инородные тела мочевого пузыря, нейрогенная дисфункция мочевого пузыря. У детей к возникновению камня мочевого пузыря нередко ведут фимоз, баланопостит, сужение наружного отверстия или клапан мочеиспускательной» канала. Нередко причиной развития камня мочевого пузыря у детей являются инородные тела пузыря, его дивертикул и т. д. Камни мочевого пузыря имеют различную форму, размеры и массу, бывают одиночными и множественными. Химический состав, консистенция и цвет такие же, как у камней почек.
Камни мочевого пузыря симптомы
Боли в мочевом пузыре в состоянии покоя выражены слабо, однако при мочеиспускании и движении они усиливаются. Боли иррадиируют в головку полового члена, промежность, яичко. Мочеиспускание учащается при движении, ходьбе, тряской езде, но остается нормальным в покое, поэтому для камня мочевого пузыря характерно учащение позывов на мочеиспускание в дневное время при отсутствии их ночью. Присоединение инфекции приводит к развитию цистита, что вызывает резкую дизурию. Во время мочеиспускания нередко наблюдается симптом прерывания («закладывания») струи, которая восстанавливается при перемене положения тела. Может отмечаться и полное нарушение оттока мочи в результате вклинивания камня в уретру. Некоторые больные могут мочиться только в лежачем положении. Недержание мочи наблюдается при попадании камня в шейку мочевого пузыря, что делает невозможным замыкание его внутреннего сфинктера. При императивных позывах больные жалуются на недержание мочи. Гематурия или эритроцитурия возникает в результате травмы слизистой оболочки мочевого пузыря и воспалительного процесса. Ущемление камня в шейке мочевого пузыря иногда приводит к терминальной гематурии. Повреждение камнем расширенных венозных сосудов в области шейки мочевого пузыря при аденоме предстательной железы вызывает профузную тотальную гематурию. При сопутствующем цистите в моче, помимо эритроцитов, обнаруживают большое количество лейкоцитов. Цистит при наличии камня в мочевом пузыре может осложниться пиелонефритом.
Диагноз. Диагностика камней мочевого пузыря не вызывает особых трудностей. Основными ее методами являются цистоскопия и рентгенологическое исследование. Цистоскопия позволяет определить вместимость мочевого пузыря, состояние ее слизистой оболочки, количество камней, их размер и вид. Произвести цистоскопию у больного с малой вместимостью мочевого пузыря вследствие резко выраженного цистита или при стриктуре мочеиспускательного канала невозможно. В этих случаях ведущим методом диагностики камней мочевого пузыря становится рентгенологическое исследование. На обзорной рентгенограмме четко видны тени конкрементов, расположенных в малом тазу, в проекции мочевого пузыря.
Дифференциальная диагностика.
Важными дифференциально-диагностическими признаками камня мочевого пузыря являются прерывистая струя мочи, симптом «закладывания» ее, усиление гематурии, дизурические болей в области мочевого пузыря при движении.
Окончательную ясность в диагноз вносят рентгенологические и эндоскопические методы исследования.
Камни мочевого пузыря лечение
Существуют два основных метода лечения больных с камнями мочевого пузыря: камнедробление (литотрипсия) и камнесечение (литотомия). Камнедробление — метод выбора, его выполняют специальными инструментами — литотриптором или цистоскопом-литотриптором. Камнедробление производят после инъекции больному 1 мл 1 % морфина или 2 % омнопона либо под неглубоким наркозом. Больной лежит на спине в положении для цистоскопии. Мочевой пузырь наполнен 250 мл стерильного раствора фурацилина. Камнедробитель вводят в мочевой пузырь в сомкнутом виде. Раздвигание его браншей производят соответственно размеру камня, который под действием силы тяжести скатывается в углубление литотриптора. Рычаг винта опускают книзу, камень фиксируют и производят его дробление. После камнедробления мочевой пузырь отмывают, эвакуируя осколки камней и оставляют постоянный катетер.
Противопоказаниями к камнедроблению являются стриктуры мочеиспускательного канала, острый цистит, парацистит, малая вместимость мочевого пузыря, фиксированные камни, аденома предстательной железы. Если состояние больного позволяет, то при аденоме предстательной железы целесообразно совместить цистолитотомию с аденомэктомией.
В тех случаях, когда камнедробление противопоказано, а также у детей раннего возраста производят камнесечение — высокое надлобковое сечение мочевого пузыря.
Рецидивы камнеобразования наблюдаются редко, если устранена причина, нарушающая опорожнение мочевого пузыря. Профилактика образования камней мочевого пузыря основана на лечении воспалительных процессов и ликвидации факторов, нарушающих отток мочи. Продолжаются испытания препаратов, направленных на растворение камней.
Прогноз. При камнях мочевого пузыря прогноз зависит в основном от характера заболевания, нарушающего отток мочи из пузыря и лежащего в основе камнеобразования (стриктура мочеиспускательного канала, опухоли предстательной железы и т. п.). При устранении этого заболевания прогноз благоприятный, в противном случае наиболее вероятен рецидив камнеобразования в мочевом пузыре.
Камни мочеиспускательного канала
Первичные камни мочеиспускательного канала образуются позади стриктур, свищей, в дивертикулах уретры (преимущественно у мужчин). Вторичные камни спускаются из верхних мочевых путей и застревают в мочеиспускательном канале. Форма и количество камней бывают различными. Чаще камни по форме соответствуют той части канала, в которой они находятся.
Симптоматика и клиническое течение. Камень уретры вызывает боли при мочеиспускании, его затруднение, ослабление струи мочи и изменение ее формы. При полной обтурации камнем просвета мочеиспускательного канала наступает острая задержка мочеиспускания. Продолжительное течение болезни вызывает уретрит, парауретрит, простатит, образование пролежней и уретральных свищей.
Диагноз. Диагностика камней мочеиспускательного канала не вызывает трудностей, так как часто камни определяют пальпаторно не только в висячей части канала, но и в задних его отделах (при ректальном исследовании). Камень мочеиспускательного канала можно выявить и с помощью металлического бужа, который встречает препятствие в уретре, при этом появляется ощущение трения о камень. Более точное представление о локализации и величине камня можно составить по обзорной рентгенограмме или уретрограмме.
Дифференциальная диагностика. Клиническая картина при наличии камня в мочеиспускательном канале может быть сходной с признаками других заболеваний, нарушающих ' отток мочи из мочевого пузыря (стриктура уретры, аденома предстательной железы). Рентгенологическое и инструментальное исследования мочеиспускательного канала позволяют поставить правильный диагноз.
Камни мочеиспускательного канала лечение
Камни переднего отдела мочеиспускательного канала удаляют специальными уретральными щипцами. Из ладьевидной ямки камень можно извлечь пинцетом, при узком наружном отверстии мочеиспускательного канала его рассекают (меатотомия). Если не удается извлечь камень из заднего отдела мочеиспускательного канала, то можно попытаться протолкнуть камень из него в мочевой пузырь и затем произвести камнедробление.
При безуспешности инструментальных манипуляций камни, находящиеся в висячей или бульбозной части мочеиспускательного канала, удаляют путем уретротомии. Оперативное удаление камней из заднего отдела уретры лучше производить со стороны мочевого пузыря.
Прогноз. При условии экстренного удаления камня из мочеиспускательного канала тем или иным способом прогноз благоприятный.
Для получения более подробной информации пожалуйста пройдите по ссылке
Консультация по поводу лечения методами традиционной восточной медицины (точечный массаж, мануальная терапия, иглоукалывание, фитотерапия, даосская психотерапия и другие немедикаментозные методы лечения) проводится в Центральном районе Санкт-Петербурга (7-10 минут пешком от станции метро «Владимирская/Достоевская»), с 9.00 до 21.00, без обеда и выходных.
Уже давно известно, что наилучший эффект в лечении заболеваний достигается при сочетанном использовании «западных» и «восточных» подходов. Значительно уменьшаются сроки лечения, снижается вероятность рецидива заболевания. Поскольку «восточный» подход кроме техник направленных на лечение основного заболевания большое внимание уделяет «чистке» крови, лимфы, сосудов, путей пищеварения, мыслей и др. – зачастую это даже необходимое условие.
Консультация проводится бесплатно и ни к чему Вас не обязывает. На ней крайне желательны все данные Ваших лабораторных и инструментальных методов исследования за последние 3-5 лет. Потратив всего 30-40 минут Вашего времени вы узнаете об альтернативных методах лечения, узнаете как можно повысить эффективность уже назначенной терапии, и, самое главное, о том, как можно самостоятельно бороться с болезнью. Вы, возможно, удивитесь - как все будет логично построено, а понимание сути и причин – первый шаг к успешному решению проблемы!