Аденома простаты
 |
 |
 |
Содержание
Заболевание развивается вследствие роста доброкачественной опухоли слизистых парауретральных желез, окружающих мочеиспускательный канал в простатическом отделе уретры. Заболеваемость достигает 30 % у мужчин после 50 лет, увеличивается в более поздних возрастных группах и является наиболее частой причиной нарушения функции мочевого пузыря. Старше 70 лет 75% мужчин в различной степени страдают от аденомы предстательной железы. Следует отметить, что распространенность заболевания не отражена показателями обращений за медицинской помощью, к которой прибегают только больные с выраженными клиническими симптомами.
Аденома простаты причины
Причина возникновения аденомы предстательной железы неясна. Имеются убедительные свидетельства о связи возрастных изменений в эндокринной системе с гиперплазией парауретральных желез. Известно отсутствие развития этого заболевания у евнухов. Связь аденомы предстательной железы с половой активностью не установлена однозначно. Заболевание встречается как у лиц с интенсивной или пониженной сексуальной активностью, так и у служителей культа, давших обет безбрачия.
С определенностью отсутствует связь заболевания с венерическими и хроническими инфекциями органов мочеполовой системы.
У молодых мужчин возникновение аденомы предстательной железы является исключительно редким.
С точки зрения морфогенеза заболевания наиболее правильно назвать его «нодулярная гиперплазия слизистых желез», однако ввиду традиционно принятых в настоящее время терминов «аденома предстательной железы» и «аденома парауретральных желез» в данном издании учебника будут употребляться оба наименования. Аденомы парауретральных желез можно рассматривать как проявление «мужского климакса».
Патогенез. У новорожденного масса предстательной железы составляет несколько граммов. В ходе полового созревания ее масса увеличивается и к 18 годам достигает 20 г. В норме масса и строение органа не изменяются на протяжении последующих 25 лет, у 25 % мужчин в пожилом и старческом возрасте наблюдается ее атрофия, а у большей оставшейся части — увеличение парауретральных желез, выраженное в различной степени.
Многочисленные исследования гормонального статуса больных выявили закономерности, дополняющие представление о патогенезе заболевания. Обнаружено, что содержание тестостерона одинаково как в нормальной предстательной железе, так и в измененной аденоматозной гиперплазией ткани, в то время как уровень дигидротестостерона в последней пятикратно повышен.
Лабораторное моделирование заболевания на собаках с удаленными тестикулами, получавших дигидротестостерон в качестве заместительного лечения, приводило к развитию заболевания, подобного аденоме предстательной железы. При этих исследованиях было выявлено, что эстрадиол действует как синергист дигидротестостерона в развитии модели доброкачественной гиперплазии.
Аденома простаты изменения в железе
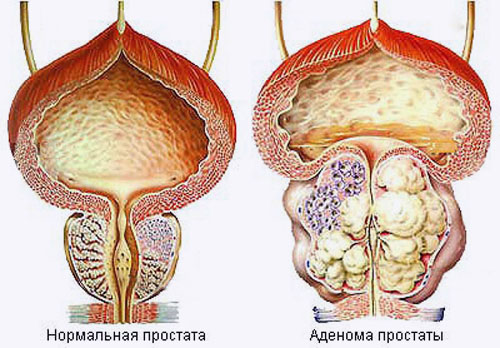
Морфологическими исследованиями установлено, что источником роста аденоматозных узлов являются слизистые парауретральные железы, а не альвеолярно-трубчатые железы, как при раке предстательной железы.
В начале заболевания процесс развивается диффузно под слизистой оболочкой простатического отдела мочеиспускательного канала, в последующем пролиферация идет неравномерно с основным ростом вперед от дна простатической части уретры с формированием средней доли аденомы, позже экзофитно от латеральных частей предстательной железы с образованием боковых долей новообразования.
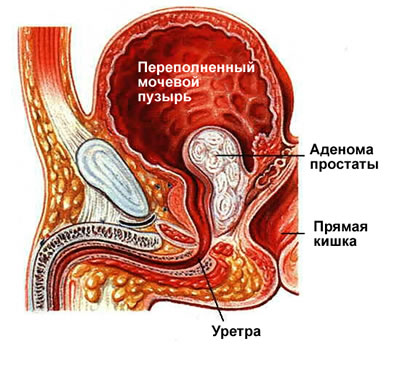
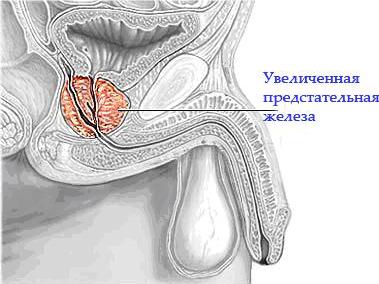
В течение заболевания аденоматозная ткань растет по направлению кнаружи, к анатомической капсуле предстательной железы, сдавливает ее и приводит к увеличению размеров всего органа (подпузырная форма). Распространение роста внутрь мочеиспускательного канала и мочевого пузыря также приводит к уменьшению его просвета и нарушению транспорта мочи (внутрипузырная форма). При этом размеры предстательной железы при ректальной пальпации могут быть не увеличенными. Масса аденомы предстательной железы колеблется от нескольких граммов до 400 г и более. В ходе увеличения объема аденоматозной ткани развивается сдавление собственно ткани предстательной железы между анатомической капсулой органа и растущими узлами. Слой ткани, отделяющий узлы аденомы и ткань предстательной железы, называют хирургической капсулой.
В зависимости от соотношения железистой, соединительной и мышечной ткани при гистологическом исследовании аденомы парауретральных желез различают железистую, фиброзную, миоматозную и смешанные формы заболевания. Развитие аденомы парауретральных желез вызывает изменение кривизны, удлинение и сужение просвета простатического отдела уретры. Просвет мочеиспускательного канала преображается в сложную щелевидную форму, практически сомкнут: в этой зоне локализуется причина инфравезикальной обструкции. Чтобы преодолеть сопротивление в зоне инфравезикальной обструкции, необходимо все более высокое внутрипузырное давление и сокращение мышечных структур стенки мочевого пузыря с большей силой. Мышца детрузора, как и любая мышца, в условиях повышенной нагрузки подвергается гипертрофии. В условиях постоянной и нарастающей нагрузки процессы компенсации путем гипертрофии с течением времени нарушаются, компенсация срывается, сократительные свойства мышц стенки мочевого пузыря утрачиваются, что имеет типичные патологоанатомические проявления: гипертрофия, удлинение гладкомышечных клеток, их вакуолизация, замещение соединительной тканью. Стенка мочевого пузыря утолщается, причем между отдельными гипертрофированными пучками образуются углубления слизистой оболочки — формируется трабекулярность слизистой оболочки. На поздних стадиях декомпенсации стенка органа истончается. Слизистая оболочка пролабирует между мышечными волокнами и образует одиночные или множественные ложные дивертикулы, которые в отличие от истинных не содержат в составе своем мышечного слоя.
В течение развития аденомы предстательной железы нарушается опорожнение мочевого пузыря, транспорт мочи по мочеточникам. В ходе развития обструктивной уропатии, прогрессирования уретерогидронефроза снижается функциональное состояние почек и нарастают клинические и лабораторные признаки почечной недостаточности, иногда поздней стадии.
Развитие аденоматозных узлов и их рост в направлении мочепузырного треугольника могут вызывать механическое сдавление интрамуральных отделов мочеточниковых устий (ретротригональная форма). Следует принимать во внимание постоянное повышенное давление в мочевом пузыре на фоне остаточной мочи, которое должны преодолевать терминальные отделы мочеточников при сокращениях изгнания очередных порций мочи из почек. Недавние исследования подтвердили существование дополнительного механизма нарушения транспорта мочи из почек при аденоме предстательной железы: растяжение кольцевидных мышечных структур шейки мочевого пузыря аденоматозными узлами в процессе роста вызывает сдавление устий мочеточников вследствие натяжения мышечных пучков восьмеркообразной формы, охватывающих устья с одной стороны и заканчивающихся в зоне кольца мышц шейки и задней уретры. Данное положение позволяет рассматривать ретротригональный рост аденомы с давлением мочеточниковых устий как большую редкость, чем это считалось раньше, и предложить дополнительную продольную миотомию детрузора как оперативное средство разрушения суправезикальной обструкции в особых клинических случаях.
При поздних стадиях заболевания растяжение мочевого пузыря бывает сильно выраженным, при этом может развиться несостоятельность антирефлюксного механизма мочеточниковых устий и мочепузырно-мочеточниково-лоханочный рефлюкс (ретроградное поступление мочи из мочевого пузыря в верхние мочевые пути).
Аденома простаты стадии
Клиническая классификация стадий аденомы предстательной железы основана на характеристиках функционального состояния мочевого пузыря, верхних мочевых путей и почек.
По динамике компенсаторных процессов вследствие инфравезикальной обструкции, вызывающей дизурию и иные осложнения, выделяют три стадии:
Стадия 1 — компенсации: без образования остаточной мочи и существенных изменений со стороны верхних путей и почек.
Стадия 2 — субкомпенсации: в мочевом пузыре выявляется остаточная моча, а почки и верхние мочевые пути проходят этапы снижения функционального состояния (стадия компенсации или латентная стадия хронической почечной недостаточности). Стадия 3 — декомпенсации: полная задержка мочеиспускания и поздняя (интермиттирующая или терминальная) стадия хронической почечной недостаточности.
Аденома простаты симптомы
Затруднение и учащение мочеиспускания, иные его расстройства в сочетании с сопутствующими признаками осложнений, вызванными инфравезикальной обструкцией, составляют комплексную клиническую картину заболевания. Они изменяются в зависимости от стадии.
Важно отметить, что величина аденомы может не соответствовать степени нарушения акта мочеиспускания и выраженности клинических симптомов. При росте средней доли аденомы в сторону мочевого пузыря она, имея малые размеры, не обнаруживаемая при ректальной пальпации, нависает над внутренним отверстием уретры в виде шаровидного клапана, вызывает выраженное затруднение опорожнения мочевого пузыря, вплоть до полной задержки, и соответствующие клинические симптомы. Аденома предстательной железы больших размеров, растущая преимущественно в направлении прямой кишки, может длительное время протекать без выраженных клинических проявлений.
Стадия 1 характеризуется полным опорожнением мочевого пузыря в результате компенсаторных изменений детрузора, его гипертрофии и отсутствием существенных изменений функционального состояния верхних мочевых путей и почек.
В этой стадии больные отмечают изменение динамики акта мочеиспускания.
Мочеиспускание становится менее свободным, менее интенсивным и более частым. Ночной сон, ранее непрерывный, теперь требует дополнительного пробуждения до двух и более раз. Это не вызывает тревоги пациента и ошибочно объясняется им бессонницей в связи с возрастом или другими причинами. Днем в начальных этапах мочеиспускание может быть нормальным по частоте, однако больные отмечают, что акт мочеиспускания наступает не сразу, а после некоторого периода ожидания, особенно после пробуждения от ночного сна. В дальнейшем может появляться увеличение частоты дневного мочеиспускания, уменьшается объем мочи, выделяемый больным за однократное мочеиспускание. Характерно появление императивных (повелительных) позывов к мочеиспусканию, прн которых больной лишен возможности удержать сокращение детрузора и вынужден срочно опорожнить мочевой пузырь, иногда в неудобных для этого жизненных ситуациях. Моча выделяется вялой струей, она падает почти вертикально, а не образует как ранее кривую характерной параболической формы.
Для облегчения опорожнения мочевого пузыря больные пытаются эпизодически натуживать живот, сокращать его мышцы и диафрагму в самом начале или в конце акта мочеиспускания. Главным признаком первой стадии заболевания является эффективное опорожнение мочевого пузыря благодаря компенсаторной гипертрофии его мышц. Остаточной мочи нет или ее количество не является существенным.
Функциональное состояние верхних мочевых путей и почек не претерпевает существенного ущерба, оно остается компенсированным (латентная или компенсированная стадия почечной недостаточности).
В первой стадии состояние больного может оставаться стабильным без прогрессирования в течение долгих лет за счет резервных возможностей мочевого пузыря, верхних мочевых путей и почек.
Истощение резервов компенсации означает переход в следующую, вторую стадию заболевания.
Стадия 2 характеризуется промежуточными этапами нарушения функции мочевого пузыря, верхних мочевых путей и почек. Мочевой пузырь при мочеиспускании опорожняется не полностью, появляется остаточная моча в количестве 100—200 мл, которое увеличивается, достигая сотен миллилитров и более.
Развиваются дистрофические изменения в детрузоре, он более не может активно изгонять мочу в ходе сокращения, мочевой пузырь дилатируется. Для опорожнения мочевого пузыря больные вынуждены натуживаться, напрягать мышцы живота и диафрагмы на протяжении всего акта мочеиспускания, что является дополнительным фактором повышения внутрипузырного давления. Мочеиспускание осуществляется волнообразно, прерывисто, многофазно с периодами отдыха, достигающими нескольких минут.
Вследствие повышения давления в мочевом пузыре, механического сдавления устий мочеточников увеличивающимися аденоматозными узлами и петлевидными пучками перерастянутых мышц, утратой эластичности мышечных структур происходит нарушение транспорта мочи по верхним мочевым путям, их расширение, продолжение снижения функции почек (компенсированная или интермиттирующая стадия почечной недостаточности). Нарастающее снижение функции почек проявляется жаждой, сухостью, горечью во рту, полиурией и другими характерными проявлениями.
Срыв механизмов компенсации означает переход заболевания в третью, завершающую, стадию.
Стадия 3 характеризуется полной декомпенсацией функции мочевого пузыря, верхних мочевых путей и почечной недостаточностью поздних стадий (интермиттирующая или терминальная стадия хронической почечной недостаточности).
В этой стадии мочевой пузырь утрачивает способность к сокращению, его опорожнение неэффективно даже при участии экстравезикальных сил. Стенка его растянута, он переполнен мочой и может быть определен визуально или при пальпации внизу живота. Шаровидный по форме, его верхний край производит впечатление опухоли, доходящей до уровня пупка или выше. Больной ощущает непрерывное желание опорожнить мочевой пузырь, оно не стихает и может приобретать характер постоянной сильной боли внизу живота. Моча выделяется не струей, а только каплями или малыми порциями и очень часто.
Длительная хроническая задержка больших объемов мочи вызывает также ослабление позывов к мочеиспусканию и болевых ощущений. Больные отмечают периоды ночного, а затем дневного постоянного выделения мочи каплями без волевого участия, считают это состояние «недержанием мочи». Между тем мочевой пузырь по-прежнему переполнен мочой, она непроизвольно, по каплям выделяется наружу. Таким образом, наблюдается парадокс сочетания задержки мочи и ее недержания, что получило название — парадоксальной задержки мочи.
В третьей стадии отмечается выраженное расширение верхних мочевых путей, нарушение парциальных функций почечной паренхимы вследствие обструктивной уропатии, вызванной повышенным давлением в чашечно-лоханочной системе.
Больные жалуются на отсутствие аппетита, слабость, жажду, сухость во рту, тошноту и даже рвоту, запоры. Течению заболевания сопутствуют изменения психической сферы — подавленность, тревожность, апатия, нарастает сухость слизистых и осиплость голоса, появляется специфический запах мочи изо рта.
Без оказания лечебной помощи интермитирующая стадия хронической почечной недостаточности переходит в терминальную, нарастает азотемия, нарушение водно-электролитного баланса и больной погибает при клинических явлениях уремии. Аденома простаты осложнения
В клиническом течении 1-й и 2-й стадий заболевания, даже при отсутствии выраженной дизурии, может внезапно произойти острая полная задержка мочеиспускания. Причинами для развития этого осложнения могут служить нарушения диеты, например прием алкоголя или продуктов с большим количеством пряностей, переохлаждение, запор и несвоевременное опорожнение мочевого пузыря. В патогенез этого осложнения включаются нарушения микроциркуляции органов малого таза, нарастание отечности аденоматозной ткани, острые изменения мионейрогенных взимоотношений детрузора.
Острая задержка мочеиспускания редко разрешается самостоятельно. В большинстве случаев катетеризация мочевого пузыря является вынужденной мерой оказания помощи больному. После катетеризации мочевого пузыря мочеиспускание может восстановиться. Но нередко консервативное лечение успеха не имеет. Такие больные требуют неотложной хирургической помощи.
Другим осложнением аденомы предстательной железы является гематурия. Она может быть выражена незначительно и выявляться при микроскопическом исследовании осадка мочи. Нередко интенсивность кровотечения и образование сгустков крови требуют выполнения экстренного оперативного вмешательства в связи с возникновением так называемой тампонады мочевого пузыря сгустками. Особенно часто кровотечения возникают после лечебной или диагностической катетеризации. Источником кровотечения могут быть варикозно расширенные вены в зоне шейки мочевого пузыря или ткань аденомы при травматической манипуляции.
Камни мочевого пузыря являются распространенным осложнением аденомы предстательной железы. Они формируются в мочевом пузыре в условиях застоя мочи в нем при нарушении уродинамики или мигрируют из почек и верхних мочевых путей и не выделяются по уретре в связи с инфравезикальной обструкцией. Для клинической картины камней мочевого пузыря характерно дополнение клинической картины аденомы предстательной железы учащением мочеиспускания и иррадиацией болей в области головки полового члена в вертикальном положении и при движении, ходьбе, симптом «закладывания струи мочи». В положении лежа перечисленные жалобы уменьшаются, исчезают.
Наиболее серьезными осложнениями аденомы предстательной железы являются инфекционные: пиелонефрит (хронический и острый), уретрит, простатит, аденомит, везикулит, эпидидимит и эпидидимоорхит.
Аденома простаты диагностика
Распознавание аденомы парауретральных желез не является трудным. Оно направлено на дифференциальную диагностику с заболеваниями, вызывающими инфравезикальную обструкцию. Дополнительные приемы позволяют уточнить стадию заболевания на основании оценки функции мочевого пузыря, почек и верхних мочевых путей.
Значительной является роль опроса больного, детальное изучение истории жизни, изменений самочувствия и жалоб, связанных с мочеиспусканием. При физикальном исследовании любого мужчины следует тщательно пальпировать и перкутировать надлобковую область. Эти приемы позволяют выявить увеличение мочевого пузыря, связанное с накоплением остаточной мочи. Растянутый мочевой пузырь шаровидной формы может быть выявлен визуально, диагноз подтверждается определением тупого перкуторного звука над лоном.
Врач должен выполнить ректальное пальцевое исследование предстательной железы.
Для этого указательный палец правой руки в хирургической перчатке, смазанной вазелином, вводят в ампулу прямой кишки и определяют аденому парауретральных желез как увеличение (в 1,5—2—3 раза и более) предстательной железы с выпуклой ровной поверхностью, сглаженной срединной бороздкой, имеющую равномерную тугую эластическую консистенцию, четкие контуры. Стенка прямой кишки над предстательной железой подвижна. Исследование практически не вызывает болезненных ощущений.
Далее выполняют трансабдоминальное и трансректальное ультразвуковое исследование предстательной железы, мочевого пузыря, почек.
Проведение урофлоуметрии (исследование объемной скорости потока мочи при помощи слециального прибора — урофлоуметра, с графической регистрацией динамики процесса и параметров мочеиспускания) необходимо всем больным с подозрением на инфравезикальную обструкцию. У здорового человека кривая изменения потока мочи имеет холмообразную форму, максимальное значение объемной скорости мочеиспускания 20—30 мл/с или больше, в зависимости от объема выделяемой мочи. При инфравезикальной обструкции, вызванной аденомой предстательной железы, снижается максимальная (менее 20—18 мл/с) и средняя объемная скорость мочи, увеличивается продолжительность мочеиспускания.
Изменяется характер кривой результатов урофлоуметрии. Она становится платообразной (рис. 147), появляются изменения в форме волн в конце кривой, повторяющих подъемы внутрибрюшного давления при натуживании больного. При значительном нарушении акта мочеиспускания кривая потока мочи едва отрывается от нулевого, базального уровня, отражая капельное или выделение мочи мелкими порциями, с длительными перерывами для отдыха (пилообразная кривая).
Урофлоуметрия в сочетании с ультразвуковым исследованием являются главными приемами объективного диспансерного контроля за больным с аденомой предстательной железы в поликлинической практике.
Важное место в оценке функционального и анатомического состояния почек и верхних мочевых путей занимают рентгенологические и радиоизотопные методы диагностики.
Динамические радиоизотопные методы (динамическая сцинтиграфия почек и радиоизотопная ренография) помогают оценить фильтрационную, секреторную функции почек, транспорт мочи по верхним мочевым путям, выполнить радиоизотопную урофлоуметрию и определить количество остаточной мочи.
При проведении экскреторной урографии в первой стадии заболевания отмечается нормальная урографическая картина. Во второй стадии снижается функция почек, уменьшается интенсивность выделения рентгеноконтрастного вещества, мочеточники и чашечно-лоханочные системы почек расширяются, иногда расширяются только терминальные отделы мочеточников.
Для третьей стадии характерна картина резкого снижения выделения рентгеноконтрастного вещества почками, картина уретерогидронефроза. Нередко выполнение экскреторной урографии и радиофункциональных исследований невозможно ввиду угнетения процессов секреции и азотемии.
Связь опорожнения мочевого пузыря и степени нарушения транспорта мочи из почек неоднозначна. Особенности патогенеза нарушений уродинамики верхних мочевых путей при аденоме предстательной железы связаны с преимущественным распространением ее узлов. При сдавлении устий мочеточников возникают характерные изменения конфигурации.
В завершение экскреторной урографии контрастное вещество накапливается в мочевом пузыре и позволяет получить его рентгенологическое изображение (нисходящая цистограмма). Изучение контура мочевого пузыря может выявить признаки трабекулярности стенки (зубчатый контур) и наличие холмовидного дефекта наполнения в области шейки мочевого пузыря, над лоном, характерное для аденомы предстательной железы.
Рентгеновский снимок малого таза сразу после опорожнения мочевого пузыря позволяет выявить и оценить количество остаточной мочи.
Инструментальные методы обследования являются последними в алгоритме действия врача и самыми опасными по возможности развития осложнений инфекционной или травматической природы.
Самым простым является катетеризация мочевого пузыря, которая позволяет определить количество остаточной мочи после мочеиспускания и решить вопрос: является ли пальпируемое образование над лобком переполненным мочевым пузырем.
В связи с вероятностью возникновения бактериальных инфекционных осложнений катетеризации мочевого пузыря врач, планирующий ее выполнение, должен профилактически назначить больному лечение антибактериальным и фармакопрепаратами, предусмотреть соответствующее лечение после катетеризации.
При выборе инструмента для катетеризации мочевого пузыря следует отдать предпочтение эластическому катетеру Тимана размером от № 12 до 18 по шкале Шарьера или катетеру Нелатона.
Введение рентгеноконтрастных средств по катетеру в мочевой пузырь позволяет получить ретроградную цистограмму, на которой четко выявляется изображение внутрипузырной аденомы, камней, опухолей, дивертикулов мочевого пузыря. Для этой цели чаще используют методику Кнайзе — Шобера: в мочевой пузырь по катетеру вводят небольшое количество раствора йодсодержащего рентгеноконтрастного вещества (10—15 мл) с последующим добавлением 150—200 мл кислорода. Такая методика позволяет получить «лакунарную» цистограмму, на которой рентгенопозитивное вещество обтекает дефекты наполнения и четко визуализирует узлы аденомы, вдающиеся в мочевой пузырь и камни. Несмотря на высокую информативность данного исследования, в связи с опасностью инфицирования мочевого пузыря оно применяется лишь при абсолютных показаниях, обычно накануне операции.
Уретероцистоскопия как самостоятельный метод, является дополнительным диагностическим приемом последней очередности. Она необходима при неясном диагнозе и при подозрении на опухоль мочевого пузыря. Уретроскопия может быть выполнена в ходе эндоскопической операции или непосредственно перед операцией.
При лабораторных исследованиях у больных с аденомой предстательной железы необходимо определение содержания электролитов, мочевины и креатинина сыворотки крови и показателей функционального состояния печени. Суммарная азотовыделительная функция почек может быть охарактеризована на основании результатов клиренс-тестов (например, по эндогенному креатину). Состояние свертывающей и антисвертывающей систем крови, бактериологическая характеристика флоры мочи, функциональные исследования сердечно-сосудистой системы и органов грудной клетки позволяют целенаправленно провести предоперационную подготовку и предотвратить осложнения.
Дифференциальная диагностика. Нарушение оттока мочи вследствие инфравезикальной обструкции, вызванной аденоматозной гиперплазией парауретральных желез, требует проведения дифференциального диагноза с заболеваниями пузырноуретрального сегмента, вызывающими нарушение мочеиспускания.
К их числу следует отнести рак, склероз предстательной железы, склероз шейки мочевого пузыря, стриктуру мочеиспускательного канала, хронический простатит, опухолевое поражение уретры и даже фимоз. Различение перечисленных заболеваний осуществляют на основании объективных методов исследования. Так, рак предстательной железы имеет характерные признаки при ректальном пальцевом исследовании предстательной железы, имеющей неровную, бугристую поверхность хрящевидной консистенции, в то время как воспалительные изменения предстательной железы проявляются болезненными ощущениями при ее пальпации и изменениями консистенции, которая становится пастозной, при отсутствии выраженного увеличения. Ультразвуковое абдоминальное и трансректальное исследование предстательной железы выявляет акустическую картину увеличенных узлов аденомы гомогенной эхоструктуры и оттесненную собственно предстательную железу, можно различить боковые и среднюю доли аденомы; при раке предстательной железы выявляются крупноочаговые изменения акустической плотности ткани предстательной железы, в то время как для хронического простатита характерны диффузные изменения плотности органа. Стриктура мочеиспускательного канала выявляется при уретрографии в виде сужения.
Рубцовые изменения шейки мочевого пузыря и симптом «фонтанчика» при уретрографии указывают на наличие склероза шейки мочевого пузыря. Уретроцистоскопия выявляет природу обструкции визуально и является заключительным приемом дифференциальной диагностики. Рентгенологические признаки «башенного» мочевого пузыря, результаты исследования уродинамики нижних мочевых путей позволяют отличить нейрогенную природу дисфункции мочевого пузыря от вызванной инфравезикальной обструкцией различной этиологии.
Аденома простаты лечение
При консервативном лечении многолетний опыт применения лекарственных веществ, особенно гормональной природы, не выявил возможностей добиваться уменьшения величины аденоматозной ткани и полной ее инволюции. Применение эстрогенов не приводит к существенному и стойкому положительному эффекту, осложнения гормонального лечения эстрогенами являются частыми, нередко даже тяжелыми и мучительными для больного. Назначение прогестагенов — оксипрогестерона капроната 25 % раствора 2 мл в мышцу 1 раз в неделю или депостата по 2,0 мл 10 % раствора в мышцу 1 раз в неделю — облегчают симптомы заболевания, но не избавляют от него. Назначение леворина в таблетках по 0,25 3—4 раза в сутки курсом в течение 3 мес также не дает стабильных результатов.
Наиболее эффективным за последнее время оказался опыт применения препаратов растительного происхождения — таденан или трианол по 2 капсулы 2 раза в сутки в течение 2 мес.
Лечение конгестивных и воспалительных процессов в семенных пузырьках (везикулит), предстательной железе (простатит), нередко сопутствующих течению аденомы парауретральных желез, является необходимым. Оно уменьшает дизурию и облегчает страдания больных. Антибактериальное лечение, физиотерапия и применение лекарственных средств биологического происхождения [раверон] позволяют добиваться длительной ремиссии заболевания и может быть этапом подготовки больного к хирургической операции.
При оперативном лечении в практической урологии широко применяются четыре основных подхода для удаления аденомы предстательной железы: трансуретральный, чреспузырное по Фрейеру, позадилобковый по Миллину, промежностный по Янгу. Перечисленные способы предусматривают возможность удаления тканей аденомы предстательной железы.
Трансуретральная электрорезекция (ТУР) выполняется при помощи специального эндоскопического инструмента — резектоскопа, вводимого по просвету мочеиспускательного канала.
Эндоскопическое исследование мочеиспускательного канала и мочевого пузыря (ретроградная уретроцистоскопия) является первоочередным этапом трансуретральной операции. Осмотр начинают с мочеиспускательного канала при непрерывном введении промывной жидкости, оценивают функциональное состояние наружного сфинктера, представляющего концентрическое замкнутое образование, открывающееся перед потоком жидкости при продвижении инструмента. Узлы аденомы предстательной железы вызывают сдавление просвета мочеиспускательного канала, боковые доли перекрывают его.
Тщательный осмотр мочевого пузыря необходим для исключения новообразований, камней, дивертикулов.
После осмотра уретры и мочевого пузыря хирург приступает к электрорезекции. Подвижная металлическая петля, расположенная на внутрипузырном конце инструмента, рассекает ткань за счет образования электрической дуги переменного тока высокой частоты. Ткань аденомы превращается в мелкие кусочки, удаляется обратным током жидкости путем промывания Аденома срезается до границы с хирургической капсулой. Кровотечение останавливают диатермокоагуляцией. Мочевой пузырь дренируют уретральным катетером.
Распространено мнение, что трансуретральным путем следует удалять аденомы в первой и второй стадии и только малых размеров (менее 50 г), особенно при выраженной средней доле, склеротических изменениях в железе («маленькая фиброзная аденома»). Возможность электрорезекции при большой аденоме определяется в первую очередь мастерством хирурга и техническим обеспечением операции.
Противопоказаниями к трансуретральной электрорезекции являются анкилоз тазобедренного сустава, большие размеры аденомы и ретротригональный рост узлов, третья стадия заболевания.
Чреспузырная энуклеация узлов аденомы предстательной железы выполняется через надлобковую область внебрюшинно из просвета мочевого пузыря.
При позадилобковой аденомэктомии внебрюшинным доступом над лобковым симфизом вскрывается предпузырное пространство, мочевой пузырь не вскрывают, а отодвигают краниально. Доступ к аденоматозным узлам осуществляют через разрез на передней стенке капсулы, после чего их вылущивают пальцем. Гемостаз осуществляют визуально. В мочевой пузырь вводят уретральный катетер и зашивают капсулы узловыми швами. Таким приемом трудно удалять аденомы больших размеров с преимущественным внутрипузырным распространением. В то же время аденомы предстательной железы малых размеров, особенно в сочетании со склеротическими изменениями, вызванными хроническим простатитом, являются хорошим показанием для этой операции.
Преимущественно пожилой и старческий возраст больных аденомой парауретральных желез, высокая частота серьезных сопутствующих заболеваний сердца, сосудов, легких, печени, хроническая почечная недостаточность и хронические воспалительные заболевания органов мочеполовой системы не позволяют во всех случаях делать операцию радикально, в полном объеме сразу. Лечение приходится разделять на два этапа.
При аденоме предстательной железы, осложненной почечной недостаточностью, одним из методов лечения является создание надлобкового мочепузырного свища. Цистостомия может быть выполнена методом чрескожной пункции мочевого пузыря с последующим установлением в нем дренажной трубки или оперативно, доступом через надлобковую область. Такая операция называется эпицистостомией. Дренирование мочевого пузыря позволяет подготовить больного к следующему этапу — аденомэктомии в более благоприятных условиях.
В настоящее время 2-этапную аденомэктомию выполняют редко, как исключение. Для некоторых больных с тяжелым общим состоянием из-за сопутствующих заболеваний эпицистостомия является единственной пожизненной мерой паллиативного лечения. В таких случаях может быть также выполнена паллиативная трансуретральная элекрорезекция ткани аденомы предстательной железы в минимальном объеме. Создаваемый в ходе такой операции канал для мочи позволит больному опорожнять мочевой пузырь самостоятельно, избавит его от тяжелой инвалидизации, связанной с ношением мочепузырного дренажа и мочеприемника.
Суммарная концепция лечения больных аденомой предстательной железы может быть выражена в следующем.
На первой стадии аденомы предстательной железы, как правило, рекомендуют консервативное лечение. Оно может включать лекарственные препараты, особенности режима. Предотвращение запоров, теплая одежда также необходимы. Если частота мочеиспускания и затруднения при этом возрастают, то, несмотря на отсутствие остаточной мочи, может быть предпринята операция — трансуретральная электрорезекция аденомы.
На второй стадии больному показано оперативное лечение, даже если симптомы нарушения мочеиспускания не выражены. Главный критерий прогрессирования заболевания — появление остаточной мочи и снижение почечной функции.
На третьей стадии при полной декомпенсации функции почек и мочевых путей необходимо прежде всего выведение больного из азотемической интоксикации путем дренирования мочевых путей, улучшение функционального состояния печени, органов сердечно-сосудистой системы.
Это может быть достигнуто дренированием мочевого пузыря через свищ, а в некоторых случаях временно необходима чрескожная пункционная нефростомия.
Для получения более подробной информации пожалуйста пройдите по ссылке
Консультация по поводу лечения методами традиционной восточной медицины (точечный массаж, мануальная терапия, иглоукалывание, фитотерапия, даосская психотерапия и другие немедикаментозные методы лечения) проводится в Центральном районе Санкт-Петербурга (7-10 минут пешком от станции метро «Владимирская/Достоевская»), с 9.00 до 21.00, без обеда и выходных.
Уже давно известно, что наилучший эффект в лечении заболеваний достигается при сочетанном использовании «западных» и «восточных» подходов. Значительно уменьшаются сроки лечения, снижается вероятность рецидива заболевания. Поскольку «восточный» подход кроме техник направленных на лечение основного заболевания большое внимание уделяет «чистке» крови, лимфы, сосудов, путей пищеварения, мыслей и др. – зачастую это даже необходимое условие.
Консультация проводится бесплатно и ни к чему Вас не обязывает. На ней крайне желательны все данные Ваших лабораторных и инструментальных методов исследования за последние 3-5 лет. Потратив всего 30-40 минут Вашего времени вы узнаете об альтернативных методах лечения, узнаете как можно повысить эффективность уже назначенной терапии, и, самое главное, о том, как можно самостоятельно бороться с болезнью. Вы, возможно, удивитесь - как все будет логично построено, а понимание сути и причин – первый шаг к успешному решению проблемы!