Сахарный диабет
 |
 |
 |
Содержание
Сахарный диабет — заболевание эндокринной системы, обусловленное абсолютной или относительной недостаточностью в организме гормона поджелудочной железы — инсулина и проявляющееся глубокими нарушениями углеводного, жирового и белкового обмена.
Название болезни происходит от латинских слов diabetes — протекание и mellitus — медовый, сладкий.
Сахарный диабет относится к числу часто встречающихся заболеваний. Распространенность его среди населения в настоящее время составляет 6%. Каждые 10-15 лет общее число больных удваивается .
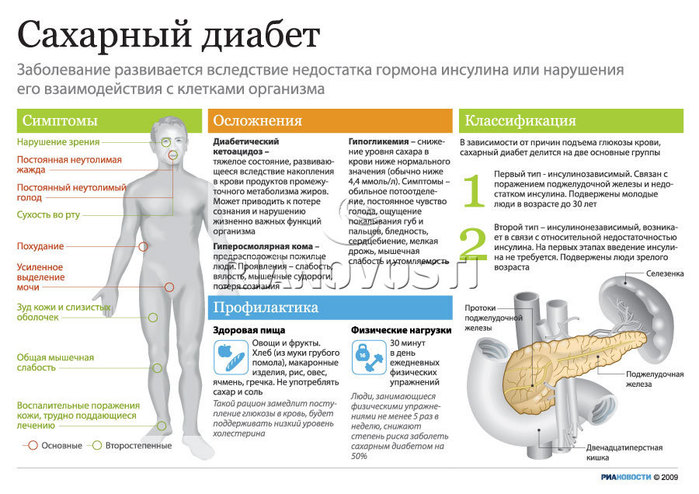
Этиология и механизм развития сахарного диабета
Выделяют внешние и внутренние (генетические) факторы, провоцирующие возникновение двух основных патогенетических форм заболевания: I типа — инсулинозависимого сахарного диабета и II типа — инсулинонезависимого сахарного диабета. В развитии сахарного диабета I тина определенную роль играют антигены системы гистосовместимости (типы HLA — В15). Их наличие в 2,5-3 раза повышает частоту возникновения заболевания. Важное этиологическое значение в развитии этой формы заболевания имеют также аутоиммунные процессы, сопровождающиеся образованием антител против антигенной субстанции островков Лангерганса, в частности, против бета-клеток инсулярного аппарата поджелудочной железы, продуцирующих инсулин. В качестве провокатора аутоиммунного процесса часто выступают острые (грипп, ангина, брюшной тиф и др.) и хронические (сифилис, туберкулез) инфекции.
К внутренним факторам, вызывающим развитие II типа сахарного диабета (инсулинонезависимого) также относится генетическая предрасположенность. Имеются основания предполагать, что гены инсулин независимого сахарного диабета локализуются на коротком плече 11-й хромосомы.
К внешним факторам, приводящим к развитию дайной формы заболевания, прежде всего относится ожирение, часто связанное с перееданием.
Диабетогенными агентами являются заболевания эндокринной системы, сопровождающиеся повышенной продукцией контринсулярных гормонов (глюкокортикоиды, тиреотропный и адренокортикотропный гормоны, глюкагон, катехоламин и др.). К числу данных заболеваний относится патология гипофиза, коры надпочечников и щитовидной железы, сопровождающаяся их гипофункцией (синдром Иценко-Кушинга, акромегалия, гигантизм, феохромацетома, глюкагонома, тиреотоксикоз).
Сахарный диабет может возникнуть как осложнение при болезни Боткина, желчнокаменной и гипертонической болезни, панкреатите, опухолях поджелудочной железы. При этих заболеваниях происходят анатомические поражения инсулярного аппарата (воспаление, фиброз, атрофия, гиалиноз, жировая инфильтрация). При этом большое значение имеет исходная генетически детерминированная неполноценность бета-клеток островков Лангерганса.
Развитие сахарного диабета может быть вызвано длительным применением глюкокортикоидных гормонов, тиазидовых диуретиков, анаприлина и некоторых других лекарственных средств, обладающих диабетогенным действием.
В зависимости от этиологического фактора, вызвавшего заболевание, при сахарном диабете имеет место абсолютная (при гипофункции инсулярного аппарата) или относительная (при гиперпродукции контринсулярных гормонов па фоне нормальной продукции инсулина) недостаточность инсулина в организме. Следствием этой недостаточности являются сложные и глубокие изменения различных видов обмена веществ.
Недостаток инсулина приводит к снижению тканевой проницаемости для глюкозы, нарушению окислительно-восстановительных процессов и кислородному голоданию органов и тканей. Стимулируется глюконеогенез и гликогенолиз и подавляется синтез гликогена в печени. Вследствие увеличения выделения сахара в кровь печенью и пониженного использования глюкозы па периферии развиваются гипергликемия и глюкозурия. Уменьшение запасов гликогена в печени приводит к мобилизации жира из депо в кровь, а затем в печень, с последующим развитием жировой инфильтрации последней.
Нарушение жирового обмена проявляется развитием кетоацидоза. Активация процессов гликогенолиза, спровоцированная недостатком инсулина, приводит к поступлению в кровь большого количества свободных жирных кислот. Из них образуются кетоновые тела бета-оксимасляная, ацетоуксусная кислоты и ацетон). Их накопление в крови вызывает кетоацидоз с гиперкетонемией и кетонурией.
Наряду с нарушением жирового обмена страдает обмен холестерина. Наблюдающаяся у больных сахарным диабетом гиперхолестеринемия способствует развитию раннего атеросклероза.
Сахарный диабет сопровождается серьезными нарушениями белкового обмена. Для синтеза глюкозы организм больного начинает использовать аминокислоты. Это приводит к распаду тканевых белков. Развивается отрицательный азотистый баланс, приводящий к нарушению репаративных процессов. Это является одним из факторов похудания больных сахарным диабетом.
Отмечаются серьезные нарушения водно-солевого обмена. Глюкозурия приводит к повышению осмотического давления, вследствие чего развивается полиурия с последующей дегидратацией, потерей натрия и калия. Сдвиги в минеральном обмене приводят к нарушениям функционального состояния сердечно-сосудистой системы.
Глубокие виды нарушений всех видов обмена веществ у больных сахарным диабетом снижают их сопротивляемость к действию инфекционных агентов. Кроме того, метаболические нарушения являются причиной возникновения у больных диабетической микроангиопатии (ретинопатия, нефропатия) и диабетической нейропатии.
Наблюдаются атрофия, липоматоз и склеротические изменения в ткани поджелудочной железы. Количество Р-клеток уменьшено, отмечается их дегенерация, а также гиалиноз и фиброз островков Лангерганса. Наблюдается жировая инфильтрация печени. Часто выявляются морфологические изменения в сосудах сетчатки, нервной ткани, почек.
Симптомы сахарного диабета
К числу наиболее частых жалоб больного относятся жажда (полидипсия), сухость во рту, увеличение мочеотделения (полиурия), повышение аппетита (полифагия), иногда достигающее крайнего проявления — булемии ("волчий голод"). Больные часто жалуются па слабость, похудание, кожный зуд. Иногда кожный зуд в области промежности является одним из первых симптомов заболевания.
Количество выпиваемой жидкости и выделяемой мочи достигает 3-6 литров. Полиурия приводит к обезвоживанию, потере веса, сухости кожи. К числу ранних симптомов сахарного диабета относятся появление у больного пиодермии, фурункулеза, экземы, пародонтоза, грибковых заболеваний кожи.
Инсулинозависимая форма сахарного диабета возникает, как правило, в молодом возрасте, имеет острое начало, характеризуется характерной симптоматикой (полиурия, полидипсия, полифагия и др.).
Инсулинонезависимые формы сахарного диабета развиваются постепенно, в течение длительного времени, не имеют выраженных симптомов, нередко выявляются случайно, при обследовании по поводу других заболеваний.
При осмотре больного сахарным диабетом выявляются характерные изменения кожи. В результате расширения капилляров цвет лица бледно-розовый, отмечается румянец па щеках, лбу, подбородке. Кожа сухая, шелушащаяся, со следами расчесов. Нарушение обмена витамина А приводит к отложению гипохрома в тканях ладоней и подошв, что придает им желтоватую окраску. У ряда больных выявляется диабетическая дермопатия в виде пигментированных атрофических пятен па коже. В местах инъекций инсулина может развиться инсулиновая липодистрофия. Отмечается плохое заживление ран.
В тяжелых случаях наблюдается атрофия мышц, остеопороз позвонков и костей конечностей. Сухость слизистых оболочек ц снижение сопротивляемости к инфекциям приводят к частому возникновению фарингитов, бронхитов, пневмоний, туберкулеза легких.
Сахарному диабету часто сопутствуют облитерирующий атеросклероз сосудов нижних конечностей, приводящий к развитию трофических язв голеней и стоп с последующим развитием гангрены. Атероматоз коронарных, мозговых сосудов и аорты является причиной таких осложнений сахарного диабета, как стенокардия, атеросклеротический кардиосклероз, инфаркт миокарда и инсульт.
У 60-80% больных выявляется диабетическая ретинопатия, вызывающая ослабление и даже потерю зрения.
Следствием поражения сосудов почек является диабетическая нефропатия, проявляющаяся протеинурией и артериальной гипертензией и приводящая к развитию диабетического гломерулосклероза (синдром Киммелстила-Уилсона) и хронической почечной недостаточности. У больных сахарным диабетом часто возникают инфекции мочевых путей (острый и хронический пиелонефрит).
Наблюдаются нарушения нервной системы (диабетическая нейропатия), проявляющиеся парастезиями, нарушением болевой и температурной чувствительности, снижением сухожильных рефлексов, полиневритами, мышечными параличами и парезами. Нередко встречаются симптомы диабетической энцефалопатии: снижение памяти, головные боли, расстройства сна, психо-эмоциональная неустойчивость.
Изменения со стороны желудочно-кишечного тракта проявляются в виде стоматитов, гингивитов, глосситов, снижения секреторной и моторной функций желудка, увеличения печени. Жировая инфильтрация печени при сахарном диабете может привести к развитию цирроза.
Анализы при сахарном диабете
Важное место в диагностике сахарного диабета занимает определение содержания глюкозы в крови. Уровень глюкозы в цельной венозной крови натощак в норме составляет соответственно 4,44-6,66 ммоль/л (180—120 мг%). Повторное выявление увеличения этого уровня выше 6,7 ммоль/л (выше 120 мг%) обычно свидетельствует о наличии сахарного диабета. Если уровень глюкозы в крови возрастает до 8,88 ммоль/л (160 мг%), появляется глюкозурия, которая также относится к важным диагностическим тестам заболевания и отражает тяжесть его течения.
При развитии кетоацидоза в крови и моче больного обнаруживаются кетоновые тела.
Большое диагностическое значение имеет глюкозотолерантный тест. При его проведении определяют уровень глюкозы в крови натощак, а затем через 1 и 2 часа после приема 75 г глюкозы (сахарная нагрузка). В норме уровень глюкозы в цельной венозной крови, через 2 часа после сахарной нагрузки должен быть ниже 6,7 ммоль/л (ниже 120 мг%). У явных больных сахарным диабетом этот показатель превышает 10 ммоль/л (выше 180 мг%). Если этот показатель находится в диапазоне между 6,7—10 ммоль/л (120—180 мг%), говорят о нарушенной толерантности к глюкозе.
Для определения функционального состояния поджелудочной железы используют также определение содержания иммунореактивного инсулина и глюкагона в крови.
Для выявления диабетической микроангиопатии проводят специальное офтальмологическое исследование и определение функциональной способности почек.
Стадии и осложнения сахарного диабета
Согласно современной классификации сахарного диабета выделяют следующие его стадии: 1) стадия потенциальных нарушений толерантности к глюкозе у так называемых, достоверных классов риска (лица с нормальной толерантностью к глюкозе, по с повышенным риском возникновения заболевания). Сюда относят лиц с врожденной предрасположенностью к сахарному диабету; женщин, родивших ребенка выше 4,5 кг, а также больных ожирением; 2) стадия нарушенной толерантности к глюкозе (выявляется с помощью специальных нагрузочных тестов); 3) явный сахарный диабет, который, в свою очередь, по тяжести течения делится па легкий, средней тяжести и тяжелый; При легком течении болезнь компенсируется назначением специальной диеты; применение инсулина и сахаропонижающих препаратов не требуется. При диабете средней тяжести больные, кроме диеты, нуждаются в назначении пероральных сахаропонижающих препаратов или небольших доз инсулина. У больных с тяжелым течением сахарного диабета даже постоянное введение больших доз инсулина не всегда облегчает компенсацию заболевания. Отмечаются значительная гипергликемия, глюкозурия, проявление кетоацидоза, симптомы тяжелой диабетической ретинопатии, нефропатии и нейропатии. Периодически развиваются прекоматозные состояния.
I тип сахарного диабета, как правило, характеризуется среднетяжелым и тяжелым течением. При II типе сахарного диабета чаще наблюдается легкое и среднетяжелое течение.
Выделяют также инсулинрезистентный сахарный диабет, при котором для достижения состояния компенсации больному требуется более 200 ЕД инсулина. Причиной его развития является выработка антител к инсулину.
Наиболее грозным осложнением сахарного диабета является диабетическая кома. При передозировке инсулина может развиться гипогликемическая кома.
Как лечить сахарный диабет
Больным сахарным диабетом назначается диета, исключающая легкоусвояемые углеводы и содержащая большое количество пищевых волокон. Если диетотерапией не удастся достичь компенсации заболевания, прибегают к назначению пероральных сахаропонижающих препаратов: производных сульфонилмочевины и бигуанидов. Если не удастся урегулировать обмен веществ с помощью диеты и пероральных сахаропонижающих препаратов, прибегают к инсулинотерапии.
Дозы инсулина и сахаропонижающих препаратов подбирают индивидуально для каждого больного. Подбор дозы инсулина может быть осуществлен с помощью биостатора — специального аппарата, обеспечивающего автоматическое регулирование уровня глюкозы в крови согласно заданным параметрам. Суточную дозу инсулина в зависимости от ее величины вводят в 2-3 приема. Прием нищи рекомендуется через 30 минут и спустя 2-3 часа после инъекции инсулина, когда проявляется его максимальное действие.
Больным сахарным диабетом назначают также липокаин, метионин, витамины группы В. Необходимо соблюдение гигиенического образа жизни (отдых, лечебная физкультура, умеренный физический труд).
Лечение диабетической и гипогликемической комы приведено в разделах «Диабетическая кома» и «Гипогликемическая кома».
Диабетическая (гипергликемическая) кома
Грозное осложнение сахарного диабета, возникающее как проявление декомпенсации заболевания и характеризующееся гипергликемией с кетоацидозом или без пего.
По патогенезу выделяют 3 формы диабетической комы: 1) гипергликемическая кетоацидотическая (гиперкетонемическая) кома, диабетический кетоацидоз или синдром гипергликемического кетоацидоза; 2) гипергликемическая гиперосмолярная кома без кетоацидоза; 3) лактатацидемическая кома (молочнокислая кома, синдром лактатацидоза).
1. Кетоацидотическая кома представляет собой наиболее частый вид острых осложнений сахарного диабета. Ее развитие связано с резко выраженной инсулиновой недостаточностью, возникшей на фойе неадекватного лечения сахарного диабета или в результате повышения потребности в инсулине при инфекциях, травмах, беременности, оперативных вмешательствах, стрессах, сосудистых катастрофах и др. В У случаев диабетический кетоацидоз развивается у больных с нераспознанным сахарным диабетом.
Патогенез кетоацидотической комы связан с накоплением кетоновых тел в крови и их действием на центральную нервную и сердечно-сосудистую системы, а также с метаболическим ацидозом, дегидратацией, потерей организмом электролитов.
Инсулиновая недостаточность приводит к снижению утилизации глюкозы и энергетическому "голоданию" тканей. При этом происходит компенсаторное усиление процессов липолиза. Из жировой ткани в кровь мобилизуется избыток свободных жирных кислот, которые становятся главным источником энергии для тканей. В условиях инсулиновой недостаточности жирные кислоты окисляются не до конечных продуктов, а до промежуточных стадий, что приводит к усиленному образованию кетоновых тел (ацетон, бета-оксимасляная и ацетоуксусная кислоты) и развитию кетоацидоза.
Следствием кетоацидоза является угнетение центральной нервной и сердечно-сосудистой систем. Снижается тонус сосудистой стенки, уменьшаются ударный и минутный сердечный объем. Может развиться сосудистый коллапс. Кроме того, гипергликемия приводит к развитию усиленного осмодиуреза, вследствие которого возникают дегидратация и электролитные нарушения.
Клинически выделяют 3 последовательно развивающиеся стадии диабетического кетоацидоза: 1. стадия умеренного кетоацидоза; 2. стадия прекомы (стадия декомпепсированного кетоацидоза); 3. стадия комы.
Больных в стадии умеренного кетоацидоза беспокоят общая слабость, вялость, повышенная утомляемость, сопливость, шум в ушах, снижение аппетита, тошнота, жажда, неопределенные боли в животе, учащенное мочеиспускание. Ощущается запах ацетона изо рта. В моче обнаруживают умеренную глюкозурию и кетоновые тела. В крови отмечается гипергликемия (до 19 -350 мг %), кетонемия (до 5,2 м/.1 — 30 мг %), некоторое снижение щелочного резерва (рН не ниже 7,3). При отсутствии своевременного адекватного лечения наступает стадия декомпенсированного кетоацидоза (диабетическая прекома). Для нее характерны постоянная тошнота, частая рвота, безучастность больного к окружающему, боли в животе и в области сердца, неутолимая жажда и частое мочеиспускание. Сознание сохранено, по па вопросы больной отвечает с опозданием, невнятно, односложно. Кожа сухая, шершавая, холодная. Губы сухие, потрескавшиеся, покрыты корками, иногда цианотичные. Язык сухой, малинового цвета с грязновато-коричневым налетом и отпечатками зубов по краям. Сухожильные рефлексы ослаблены. Гипергликемия составляет 19-28 ммоль/л. Прекоматозное состояние длится от нескольких часов до нескольких дней и при отсутствии лечения переходит в стадию комы.
Больной теряет сознание. Отмечается снижение температуры тела, сухость и дряблость кожных покровов, гипотония мышц, низкий тонус глазных яблок, исчезновение сухожильных рефлексов. Дыхание глубокое, шумное, учащенное, с удлиненным вдохом и коротким выдохом, с паузой перед вдохом (типа Куссмауля). В выдыхаемом воздухе ощущается резкий запах ацетона (запах моченых яблок). Этот же запах определяется в комнате, где находится больной. Пульс частый и малый. Отмечается выраженная артериальная гипотония (особенно снижается диастолическое давление). Может развиться коллапс.
Живот напряженный, слегка втянут, ограниченно участвует в дыхании. Сухожильные рефлексы отсутствуют.
При лабораторных исследованиях обнаруживается гипергликемия до 22-55 ммоль/л (400-1000 мг %), глюкозурия, ацетонурия. В крови повышается уровень кетоновых тел, мочевины, креатина, снижается уровень натрия. Отмечается нейтрофильный лейкоцитоз (до 20 000 — 50 000 в мкл), снижение щелочного резерва крови (до 5-10 о6%) и рН крови (до 7,2 и ниже).
Диабетический кетоацитоз может спровоцировать развитие почечной недостаточности. В этом случае из-за нарушения экскреторной функции почек уменьшаются или полностью прекращаются глюкозурия и кетонурия.
Лечение диабетической комы
Больной в состоянии кетоацидотической комы нуждается в экстренных терапевтических мероприятиях. Неотложная помощь должна быть направлена па устранение дегидратации, гиповолемии и гемодинамических нарушений. Лечение начинают с немедленного внутривенного введения простого инсулина из расчета 0,22-0,3 ЕД/КГ веса больного. Далее инсулин вводится внутривенно капельно с изотопическим раствором хлорида натрия. Доза инсулина регулируется в зависимости от уровня гликемии (определяется ежечасно). При снижении гликемии до 15-16 ммоль/л физиологический раствор заменяют 5%-ным раствором глюкозы. При снижении гликемии до 9,9 ммоль/л переходят на подкожное введение инсулина.
Одновременно с инсулинотерапией проводится интенсивная регидратационная терапия (общее количество вводимой жидкости должно составлять 3,5-5 л в сутки), коррекция электролитных нарушений и борьба с ацидозом.
2. Гипергликемическая гиперосмолярная кома без кетоацидоза обусловлена не кетоацидозом, а резко выраженной экстрацеллюлярной гиперосмолярностью, возникающей в результате гипергликемии и клеточной дегидратации. Встречается редко, преимущественно у лиц старше 50 лет с инсулинонезависимым сахарным диабетом. Факторами, приводящими к развитию гиперосмолярной комы, могут быть избыточное употребление углеводов, острое нарушение мозгового и коронарного кровообращения, оперативные вмешательства, травмы, инфекции, обезвоживание (в результате приема диуретиков, при гастроэнтеритах), прием стероидных гормонов и иммуннодепрессантов и др.
Гиперосмолярная кома развивается медленно и незаметно в течение 10-12 дней.
Основу ее патогенеза составляют гипергликемия и осмотический диурез. Эти патогенетические черты и обусловленные ими клинические проявления (полидипсия, полиурия и др.) свойственны всем видам гипергликемических диабетических ком и отражают их общие черты. Однако, при гиперосмолярной коме дегидратация выражена значительно сильнее. Поэтому у этих больных выявляются более тяжелые сердечно-сосудистые нарушения. У них чаще и раньше, чем при кетоацидозе, развивается олигурия и азотемия. Кроме того, у больных в состоянии гиперосмолярной комы отмечается повышенная склонность к гемокоагуляционным нарушениям.
Самое характерное отличие гиперосмолярной комы от других видов гипергликемических диабетических ком — ранние и глубокие психоневрологические расстройства (галлюцинации, делирий, сопор, афазия, патологические рефлексы, нарушение функций черепно-мозговых нервов, нистагм, парезы, параличи и др.).
Дифференциально-диагностическим признаком гиперосмолярной комы считается повышение осмолярности плазмы до 350 ммоль/л и выше; рН крови при этом виде комы в пределах нормы. Гипергликемия достигает цифр 33-55 ммоль/л (1000 мг% и выше). Отмечается повышение уровня гидрокарбонатов в плазме (при кето- и лактатацидозах их содержание снижено). Ацидоз и кетонурия отсутствуют.
Повышается уровень остаточного азота. У большинства больных выявляется гипернатриемия.
Содержание калия вначале повышено, затем па фоне снижения гликемии может развиться выраженная гипокалиемия. Выявляется высокая глюкозурия, часто протеинурия.
Может наступить смерть больного от тромбозов, тромбоэмболий, инфаркта миокарда, почечной недостаточности, отека мозга, гиповолемического шока.
Больной в состоянии гиперсмолярной комы нуждается в интенсивных терапевтических мероприятиях, включающих инсулинотерапию (внутривенное капельное введение инсулина с физиологическим раствором под контролем уровня гликемии; при снижении гликемии до 11 ммоль/л инсулин вводят не с физиологическим раствором, а с 2,5%-ным раствором глюкозы), мероприятия по борьбе с дегидратацией, коррекцию электролитных нарушений. Кроме того, проводят симптоматическое лечение.
3. Лактатацидемическая (молочнокислая) кома — резкое и очень тяжелое осложнение сахарного диабета. Обычно развивается у больных пожилого возраста, страдающих сопутствующими заболеваниями печени, почек, сердца, легких, хроническим алкоголизмом.
Причиной развития этой формы диабетической комы могут послужить гипоксия, физическая перегрузка, кровотечение, сепсис, лечение бигуанидами. Основа патогенеза молочнокислой комы — развитее метаболического ацидоза в связи с накоплением в организме молочной кислоты на фойе гипоксии и стимуляции анаэробного гликолиза .
Для данной комы характерно острое начало (развивается в течение нескольких часов). Клинические проявления комы обусловлены нарушениями кислотно-основного состояния. У больных быстро нарастает слабость, появляется анорексия, тошнота, рвота, боль в животе, бред, развивается коматозное состояние.
Ведущий синдром молочнокислой комы — сердечно-сосудистая недостаточность, связанная ие с дегидратацией, а с ацидозом. В условиях последнего нарушается возбудимость и сократимость миокарда; развивается коллапс, резистентный к обычным терапевтическим мерам. С тяжелым ацидозом связано появление у больного дыхания Куссмауля — постоянного симптома, наблюдающегося при лактатацидозе. Нарушение сознания при молочнокислой коме вызвано гипотонией и гипоксией мозга.
Лабораторные исследования выявляют резкий дефицит анионов, повышение содержания молочной кислоты в крови (выше 7 ммоль/л), снижение уровня бикарбонатов и рН крови, невысокий уровень гликемии (может быть нормальной). Отсутствуют гиперкетонемия и кетонурия. В моче нет ацетона. Глюкозурия низкая.
Неотложные лечебные мероприятия при молочнокислой коме включают борьбу с шоком, гипоксией и ацидозом. С этой целью больному назначают оксигенотерапию, инфузию 0,9%-ного раствора хлорида натрия, внутривенное капельное введение гидрокарбоната натрия (до 2000 ммоль в течение суток) в 5%-иом растворе глюкозы, инсулинотерапию (в дозах, необходимых для компенсации углеводного обмена).
Проводится интенсивная противошоковая терапия с форсированным диурезом и симптоматическая терапия.
Гипогликемическая кома
Гипогликемическая кома обусловлена падением уровня сахара в крови с последующим снижением потребления глюкозы мозговой тканью и развитием гипоксии мозга. В условиях гипоксии нарушаются функции коры головного мозга, вплоть до отека и некроза отдельных его участков.
Гипогликемическая кома может развиться как осложнение при сахарном диабете. В этом случае она может быть вызвана передозировкой инсулина или других сахароснижающих препаратов (особенно при сопутствующей патологии почек, печени, сердечно-сосудистой системы), недостаточным приемом пищи на фойе обычной дозы инсулина, повышенной физической нагрузкой, стрессом, инфекциями, алкогольной интоксикацией, приемом сахароснижающих препаратов и производных салициловой кислоты. Гипогликемическая кома может также развиться во второй половине дня и ночью у больных сахарным диабетом, получающих пролонгированный инсулин.
Гипогликемическая кома наблюдается не только при сахарном диабете, но также и при патологических состояниях, связанных с гиперинсулизмом. К ним относятся инсулинома, диэнцефальный синдром, ожирение, демпинг — синдром, неврогенная анорексия, стеноз привратника, почечная глюкозурия, гипотиреоз, гипокортицизм и др.
Гипогликемическая кома всегда развивается остро. Клинически можно выделить 4 стадии в ее развитии, быстро сменяющие друг друга. В первой стадии отмечается утомляемость и мышечная слабость.
Для второй стадии характерны резкая слабость, бледность или покраснение лица, беспокойство, чувство голода, потливость, дрожание, онемение губ и языка, тахикардия, диплопия. В третьей стадии гипогликемической комы отмечаются дезориентация, агрессивность, негативизм больного, отказ от сладкой пищи, расстройства зрения, глотания, речи. В четвертой стадии комы усиливается дрожь, наблюдаются двигательное возбуждение, клонические и топические судороги. Быстро наступает оглушенность, переходящая в глубокий сопор и кому. Дыхание становится поверхностным, зрачки узкие, реакция па свет отсутствует. Артериальное давление снижено. Кожные покровы влажные. В отличие от гипергликемической комы, не бывает дыхания Куссмауля. Лабораторные исследования выявляют снижение уровня сахара в крови до 3,33-2,7 ммоль/л.
Больной в состоянии гипогликемической комы нуждается в экстренных терапевтических вмешательствах. Для купирования приступа гипогликемии больному следует дать стакан сладкого чая и булочку.
При потере сознания необходимо ввести внутривенно 40 мл 40% раствора глюкозы. В течение 5-10 минут после этого сознание может восстановиться. При отсутствии эффекта дополнительно вводят внутривенно 40-50 мл 40%-пого раствора глюкозы. Если и это не приводит к положительному результату, больному вводят подкожно адреналин (1 мл 0,1% раствора), преднизолон (30-60 мг) или гидрокортизон (75-100 мг) внутривенно капельно в 5%-пом растворе глюкозы.
Хороший терапевтический эффект наблюдается при внутримышечном введении глюкагона (1 мг). Обычно через 5-10 минут после его введения сознание восстанавливается.
Кроме того, проводится симптоматическое лечение. При затруднении дифференциальной диагностики гипогликемической и диабетической комы проводят пробное внутривенное введение 20-30 мг 40%п о го раствора глюкозы. При диабетической коме состояние больного не изменится, тогда как при гипогликемической коме состояние больного улучшается и обычно сознание восстанавливается.
Для получения более подробной информации пожалуйста пройдите по ссылке
Консультация по поводу лечения методами традиционной восточной медицины (точечный массаж, мануальная терапия, иглоукалывание, фитотерапия, даосская психотерапия и другие немедикаментозные методы лечения) проводится в Центральном районе Санкт-Петербурга (7-10 минут пешком от станции метро «Владимирская/Достоевская»), с 9.00 до 21.00, без обеда и выходных.
Уже давно известно, что наилучший эффект в лечении заболеваний достигается при сочетанном использовании «западных» и «восточных» подходов. Значительно уменьшаются сроки лечения, снижается вероятность рецидива заболевания. Поскольку «восточный» подход кроме техник направленных на лечение основного заболевания большое внимание уделяет «чистке» крови, лимфы, сосудов, путей пищеварения, мыслей и др. – зачастую это даже необходимое условие.
Консультация проводится бесплатно и ни к чему Вас не обязывает. На ней крайне желательны все данные Ваших лабораторных и инструментальных методов исследования за последние 3-5 лет. Потратив всего 30-40 минут Вашего времени вы узнаете об альтернативных методах лечения, узнаете как можно повысить эффективность уже назначенной терапии, и, самое главное, о том, как можно самостоятельно бороться с болезнью. Вы, возможно, удивитесь - как все будет логично построено, а понимание сути и причин – первый шаг к успешному решению проблемы!